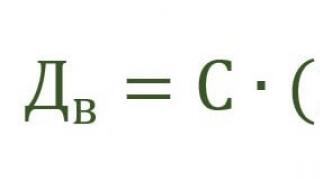На современном этапе хирургического лечения различных заболеваний толстой кишки имеются определенные успехи, однако, часто еще приходится заканчивать радикальную операцию наложением противоестественного заднего прохода, или колостомы.
Наличие колостомы на передней брюшной стенке, нередко (в 25-45% наблюдений) осложненной, инвалидизирует больных, причиняя им тяжелые физические и моральные страдания. Поэтому восстановление непрерывности толстой кишки приобретает решающее значение для социально-трудовой реабилитации этого контингента больных, это позволяет вернуть к активной трудовой деятельности.
Однако результаты восстановительных операций после закрытия даже таких, казалось бы, простых типов колостом, какими являются пристеночная, петлевая и двуствольная колостома на раздельной петле, не могут удовлетворить колопроктологов в настоящее время. Так, по данным Воробьева Г.И. с соавт. (1991), Саламова К.Н. с соавт. (2001), Kunin N. et al .,(1992), Parker S . L . et al . (1997) частота нагноения раны достигает 35-50%, несостоятельности швов анастомоза с формированием свища - 20-23%, а в отдельных наблюдениях эти операции приводят к летальным исходам, составляющим 1-4%.
У больных с одноствольной концевой колостомой после операции Гартмана для восстановления непрерывности толстой кишки требуется более сложная в клинической практике пластическая операция. В литературе имеются сообщения, посвященные данному вопросу (Ханевич М.Д. с соавт.,1998; Трапезников Н.Н., Аксель Е.М., 1997; Flue М. et al ., 1997).
Все это указывает на актуальность данной проблемы и обуславливает необходимость научных поисков с целью улучшения результатов восстановительных операций у больных с различными типами колостом.
За период с 1993 по 2003 год в отделении колопроктологии произведено восстановление непрерывности толстой кишки у 283 больных с различными типами колостомы. Мужчин было 176, женщин -107. Возраст больных от 18 до 70 лет.
Показаниями к наложению колостомы были различные заболевания и травмы толстой кишки. Наибольшую группу составили 213 больных со злокачественными опухолями толстой кишки (табл.1). При этом пристеночная и петлевая колостомы были сформированы у 63 больных (1-я группа), двуствольная раздельная колостома после резекции сегмента ободочной кишки - у 73 (2 -я группа), одноствольная (концевая) колостома после операции Гартмана - у 147 больных (3-я группа).
Таблица 1. Характер заболевания и тип сформированной колостомы
| Перенесенные заболевания | Тип колостомы |
Всего больных % | ||
Пристеночная и петлевая |
Двуствольная раздельная | Одноствольная | ||
Рак толстой кишки |
||||
Травмы толстой кишки |
||||
Осложненный |
||||
дивертикулез толстой кишки НЯК и болезнь |
||||
Крона толстой |
||||
| кишки | 1 | 6 | 4 | 11 (3,9) |
Сроки восстановления кишечной проходимости колебались от 1 мес. до 4 лет после наложения колостомы и зависели от общего состояния больных, отсутствия рецидива заболевания, наличия периколостомических осложнений и воспалительных процессов в брюшной полости.
В подготовке толстой кишки к операции, не используя антибиотики, особое внимание уделяли механической очистке приводящего отдела ободочной кишки и адаптации отключенного сегмента. Независимо от метода закрытия и типа колостомы при выполнении операции большое значение придавали первичному ушиванию стомы и последовательности этапов выполнения реконструктивно-восстановительной операции.
Для обеспечения восстановительных операций у больных с различными видами колостом мы использовали эпидуральную анестезию, продленную в послеоперационном периоде, в сочетании с внутривенной интраоперационной инфузией дипривана или калипсола. Она способствует раннему пробуждению больных, обеспечивает адекватное обезболивание, нормализует моторику органов желудочно-кишечного тракта, тем самым, создавая благоприятные условия для заживления реконструктивного анастомоза. На фоне рациональной предоперационной подготовки и патогенетически обоснованной терапии она обеспечивает гладкое течение операции и послеоперационного периода.
При выполнении восстановительной операции у больных 1-й и 2-й групп использовали как внебрюшинный, так и внутрибрюшной методы закрытия стомы. Результаты таких операций были следующими. Из 136 оперированных этих групп послеоперационный период протекал гладко у 113. У 23 больных наблюдали различные осложнения, преимущественно нагноение раны брюшной стенки на месте бывшей колостомы - у 18 больных (13,2%) и несостоятельность швов анастомоза с формированием толстокишечного свища - у 5 (3,7%). При этом у всех больных свищи в последующем закрылись после консервативного лечения. Летальных исходов в рассматриваемых группах не было.
При анализе частоты и характера послеоперационных осложнений в зависимости от метода закрытия колостомы нами установлено неоспоримое преимущество внутрибрюшного метода закрытия стомы по сравнению с внебрюшным (табл. 2).
Табл. 2 Методы закрытия колостомы и виды осложнений
Метод закрытия колостомы |
Всего больных |
Осложнения |
|
нагноение |
|||
| Внебрюшинный | 8 (26,9%) | ||
| Внутрибрюшинный | 63 | 5 (7,9%) | 1 (1,6%) |
| ВСЕГО: | 13 (14,4%) | ||
Так, при внебрюшинном способе закрытия нагноение раны наблюдали у 22,2%, а несостоятельность швов - у 11,1% оперированных. Несмотря на то, что внутрибрюшинный метод чаще применяли у больных с различными периколостомическими осложнениями, нагноение раны в послеоперационном периоде было только у 10% больных, т.е. встречалось почти в 3 раза реже, а несостоятельность швов анастомоза с формированием свища - у 1 %, или более в 10 раз реже по сравнению с внебрюшинным методом закрытия. Внебрюшинный метод закрытия колостомы может быть рекомендован для лечения больных с пристеночной или петлевой колостомой при наличии плоской податливой шпоры и отсутствии выраженных рубцовых изменений в окружающих стому тканях.
У больных с одноствольной (концевой) колостомой, перенесших резекцию кишки по типу Гартмана, для восстановления непрерывности толстой кишки обычно требуется пластическая реконструктивная операция. Сложность такой операции обусловлена выраженностью рубцово-спаечного процесса в брюшной полости, малом тазу, иногда значительным диастазом отрезков толстой кишки, а также наличием короткой культи прямой кишки, располагающейся под тазовой брюшиной.
Оптимальным сроком реконструктивной операции у больных данной группы следует считать 6-12 мес. после радикальной операции. Этот срок необходим для восстановления сил больного после первой операции и ликвидации воспалительных процессов в брюшной полости и малом тазу, которые нередко сопутствуют радикальным операциям.
Выбор колопластического метода восстановления непрерывности толстой кишки после операции Гартмана зависел от длины отключенной кишки и выраженности воспалительного процесса в малом тазу. При правильной мобилизации ободочной кишки почти всегда удается выполнить более физиологическую и менее травматическую колопластику.
Наиболее грозным осложнением после реконструктивной операции является несостоятельность швов анастомоза, которую мы наблюдали у 12 больных (8,2%). При этом для лечения возникшего перитонита были предприняты экстренная релапаротомия, дренирование брюшной полости и формированием проксимальной колостомы. Умерли после реконструктивной операции 6 больных (4,0%): от профузного кровотечения из острых язв желудка, от тромбоэмболии легочной артерии, от прогрессирующего перитонита вследствие несостоятельности швов анастомоза.
При закрытии пристеночной, петлевой и двуствольной (после резекции сегмента ободочной кишки) колостом оптимальным сроком восстановительной операции следует считать 2-4 мес. после наложения колостомы
Методом выбора для анестезиологического обеспечения восстановительных операций на толстой кишке и послеоперационного ведения пациентов является продленная эпидуральная анестезия местными анестетиками и наркотическими аналгетиками с использованием внутривенных препаратов калипсола или дипривана на фоне искусственной вентиляции легких.
У больных с двуствольной колостомой при восстановлении толстокишечной проходимости предпочтение следует отдавать внутрибрюшному методу, так как он более радикален и дает меньшее число послеоперационных осложнений.
Внебрюшинный метод закрытия стомы может быть рекомендован при неосложненных пристеночных или петлевых колостомах при условии отсутствия рубцовых изменений в окружающих стому тканях.
Для восстановления непрерывности толстой кишки у больных с одноствольной колостомой после операции Гартмана требуется реконструктивная пластическая операция, которую следует выполнять не ранее чем 6 мес. после радикальной операции и полного стихания воспалительных процессов в брюшной полости и малом тазу.
При выборе метода реконструктивно-восстановительной операции предпочтение следует отдать различным вариантам колопластики.
В этой статье рассмотрим питание при илеостоме, диету при колостоме, а также особенности питания после восстановительной реконструктивный операции (после закрытия стомы). Но перед этим пара слов о “качестве жизни” больных со стомой.
Наличие или колостомы – неприятно, но больные со временем приспосабливаются к этому состоянию и, в большинстве случаев, ведут нормальный образ жизни.
Я всегда задаю своим пациентам со стомой вопросы относительно качества их жизни, и больше половины моих пациентов считают свою жизнь нормальной и даже замечательной! Один мой больной имел колостому более 35 лет и настолько привык к ней, что не испытывал ни сексуальных, ни социальных ограничений, и радовался жизни на полную катушку, путешествуя и ведя очень активный образ жизни. По данным ученых:
- 79% людей через некоторое время после операции выведения кишки чувствуют себя “очень хорошо”;
- 64% не испытывают “никаких болей”;
- 84% отмечают, что стома “никак не влияет на их родительскую функцию”;
- а 62% “не испытывают никаких проблем с противоположные полом”;
- 54% после операции “ведут нормальную половую жизнь”;
- 36% не имеют никаких(!) социальных ограничений, связанных с искусственным задним проходом.
Но к стоме надо привыкнуть и научиться с ней сосуществовать. В первую очередь это касается индивидуального подхода к питанию.
Итак, питание при илеостоме
Операция илеостома, как Вы помните, выполняется по разным показаниям (рак, язвенный колит, болезнь Крона, травмы живота, дивертикулы, кровотечения, кишечная непроходимость и др.), поэтому здесь мы рассмотрим общие рекомендации по питанию, а тонкости, касающиеся Вашего заболевания, надо узнать у Вашего доктора.
Во всех случаях, если нет особых указаний, в первые 4-6 недель после наложения стомы следует воздержаться от употребления некоторых продуктов.
Продукты, которые следует исключить из питания больного с илеостомой
- В диете не должно быть мяса или птицы с кожей (хот-доги, сосиски, колбаса), мяса со специями, запрещены моллюски, арахисовое масло, орехи, свежие фрукты (кроме бананов), соки с мякотью, сухофрукты (изюм, чернослив и т.д.), консервированные фрукты, консервированные ананасы, замороженные или свежие ягоды, кокосовая стружка;
- Диета запрещает «тяжелое питание»: сырые овощи, вареная или сырая кукуруза, грибы, помидоры, в том числе тушеные, попкорн, картофель в мундире, жаренные овощи, квашеная капуста, фасоль, бобовые и горох;
- Исключают молочное, смешанное со свежими фруктами (кроме бананов), ягоды, семена, орехи. Булки с орехами, с маком, семена кунжута, сухие фрукты или ягоды, крупы с цельными зернами, специи в зернах, ягоды, пряности, такие как перец, гвоздика, целые семена аниса, семена сельдерея, розмарин, тмин семена, и зелень;
- В питании не должно быть джемов, желе с семенами, газированных напитков
Через 4-6 недель можно постепенно вводить эти продукты, но по одному в день и в малых количествах.
Если что-то вызвало негативный ответ кишечника (понос, боли, вздутие живота), то исключите это еще на несколько недель, попробуйте через некоторое время, но возможно и в дальнейшем этот «раздражитель» надо будет избегать!
Какой объем стула нормальный при илеостоме?
Опорожнения кишечника после операции наложения илеостомы происходит чаще и, в большинстве случаев, жидким содержимым (понос, диарея)
Чем “выше” (ближе к желудку) наложена илеостома, тем больше жидкости теряет пациент. Обычным можно считать выделение 800 – 1200 мл в день (1 литр – 1000 мл) Нормально, если выделяемое имеет консистенцию овсяной каши или яблочного пюре. Опорожняйте мешок 6-8 раз в сутки или если он на полнился до половины и записывайте сколько жидкости выделилось, особенно в первые 3 недели. Это надо, чтобы предупредить обезвоживание.
Если наложена еюностома, то выделяется много водянистого кала, пациентам с еюностомой может потребоваться внутривенное введение лекарственных растворов, чтобы предотвратить обезвоживание.
Что надо делать, чтобы питательные вещества лучше усваивались?
- Главное условие правильного питания при илеостоме – хорошее пережевывание, это улучшит пищеварение, так и уменьшит вероятность обструкции (закупорки) пищеварительного тракта;
- Небольшие порции лучше усваиваются, чем большие;
- Ешьте медленно и 5 – 6 раз в день;
- Слишком сухая, плотная еда хуже усваивается, а слишком жидкая – очень быстро покидает желудок и кишечник;
- Вообще, жидкое питание увеличивает объем стула. Пейте медленно и понемногу.
Могут ли определенные продукты увеличивать объем кала?
- Да, простые углеводы (сахар, мед, соки увеличивают стул), рекомендуется исключать или ограничивать употребление их в пищу;
- При илеостоме вода не всегда хорошо всасывается и тоже может вызвать диарею. Вопрос о регидратации решается индивидуально!
- В некоторых пищевых продуктах и медикаментах содержатся вещества сорбитол, маннитол (в частности в жвачке) они также способствует поносу. Обращайте внимание на их содержание на упаковках;
- Алкоголь и кофеин стимулируют стул, они обладают также мочегонным эффектом, и могут усилить обезвоживание.
Какие продукты помогут снизить частоту испражнений?
- Сложные углеводы – макароны, рис, крупы, картофель, хлеб обеспечивают объем более плотных каловых масс и немного замедляют прохождение пищевого комка по кишечнику.
- Обычным явлением при илеостоме является потеря натрия, для восполнения этих потерь надо есть соленую пищу (в сутки 6-9 г соли), ешьте соленые блюда и закуски, особенно сыры, если вы теряете много жидкости.
- Такие продукты как: бананы, вареный белый рис, печеный картофель, печеные яблоки овсянка помогают “сгустить” стул. Старайтесь включать их в каждый прием пищи.
- Если врач назначил псиллиум (подорожник), то надо осторожно понемножку добавить его сначала в одну порцию еды и посмотреть, как отреагирует кишечник. Если результат удовлетворительный, то псиллиум можно добавлять в каждую порцию еды.
- Есть продукты, которые или очень неприятные газы: все виды капусты, чеснок, фасоль и прочие бобовые, спаржа, рыба, мясо- попросту избегайте их.
- Избегайте свеклу, если боитесь, что кал будет окрашен в красный (кровавый) цвет.
Что делать, если вы потеряли вес и еда не усваивается? Можно ли принимать пищевые добавки чтобы повысить белок и калории в рационе?
- Если развился “синдром мальабсорбции”, то можно попробовать специальные белковые добавки, спортивные добавки, например Ресурс Бенепротеин, НО избегайте углеводные добавки, такие как Boost или Ensure.
- Можно попробовать только те углеводные добавки, в которых содержание сахара менее 10 г на порцию (Carnation).
- Если Вам не нравятся БАДы, попробуйте закуски – например солененькие крекеры, сыр чеддер.
Что лучше всего пить, если стул слишком частый?
- Лучше всего усваивается жидкость, подобная составу крови, имеющая в своем составе натрий, калий и небольшое количество глюкозы. Есть специальные пероральные растворы для регидратации, их можно купить в аптеке. Например Регидрон, но, к сожалению, они имеют неприятный вкус и много их не выпьешь.
- Можно самим приготовить напиток: 1 литр воды + 2/3 столовой ложки соли + 2 столовых ложки сахара + немного по вкусу лимонного сока.
- Выпивайте этот раствор между приемами пищи.
- Не добавляйте лед и не разбавляйте этот раствор.
- Избегайте сладкие, газированные, кофеин или алкоголь-содержащие напитки.
- Жидкость старайтесь употреблять за 20 – 30 минут до еды или через 20 -30 минут после еды. Такое раздельное употребление пищи и жидкости позволяет уменьшить частоту стула.
Сколько воды надо пить в день, чтоб предотвратить обезвоживание?
- Потребность в жидкости индивидуальная и зависит от типа стомы. В любом случае пить надо столько, чтобы избежать обезвоживания.
- Обычно до 2 литров в сутки если есть признаки обезвоживания и не менее 1 литра, если признаков обезвоживания нет.
Признаки обезвоживания:
Повышенная жажда
Потеря веса более 900 г за последние 24 часа
Сухость во рту
По трескавшиеся губы
Низкое давление
Темная моча, мало мочи
Головная боль или головокружение
Приступы аритмии
Судороги в ногах или мышечные спазмы.
Если есть любой из этих признаков надо обратиться к врачу!
Есть ли лекарства, которые могут сделать стул реже и уменьшить обезвоживание?
- Да, есть, чаще всего применяют имодиум или ломотил (только по рецепту врача) .
- Дозы антидиарейных препаратов врач назначает индивидуально! Иногда добавляют обезболивающие препараты, которые также могут уменьшить частоту стула (по рецепту врача).
Эти препараты принимают не только при приеме пищи, но и пред сном. - Если после приема этих препаратов возникает тошнота или рвота, то надо срочно обратиться к врачу.
Парез кишечника на фоне приема имодиума нередкое осложнение! Парез кишечника при стоме – прямая угроза жизни, особенно в первые недели после операции, пока желудок и кишечник не приспособились к новым условиям функционирования, а организм больного слаб.
Симптомы пареза желудка, кишечника: вздутие живота, тошнота, отрыжка с запахом кала, рвота каловыми массами, зеленым зловонным содержимым, перестают отходить газы и кал из стомы. Парез не лечится в домашних условиях! При парезе в желудок вставляют зонд, назначают медикаменты, стимулирующие перистальтику кишечника, иногда состояние организма больного такое тяжёлое, что лечение проводят в реанимации. Никогда не принимайте Имодиум без назначения вашего доктора!
Диета при колостоме
 При нет таких проблем с пищеварением, как при илеостоме. В целом, должна быть “обычная, нормальная сбалансированная диета, с объем жидкости около 1,5 литров”. При колостоме кал более густой и, как правило, не требует особой диеты или медицинских манипуляций.
При нет таких проблем с пищеварением, как при илеостоме. В целом, должна быть “обычная, нормальная сбалансированная диета, с объем жидкости около 1,5 литров”. При колостоме кал более густой и, как правило, не требует особой диеты или медицинских манипуляций.
Диета подразумевает активное участие пациента в определении, что ему подходит, а что нет. Пациент сам понимает, какие продукты вызывают у него дискомфорт, боли в животе и газообразование, и их избегает.
Индивидуально решается вопрос о клетчатке в питании больных с колостомой, у некоторые пациентов клетчатка улучшает функцию стомы, а у других наоборот, вызывает боли в животе и газы.
Запоры при колостоме не редкое явление. Иногда причина запоров при колостоме – наркотические анальгетики или другие медикаменты.
Также запоры при колостоме могут быть вызваны недостатком жидкости.
При запорах при колостоме прибегают в первую очередь к коррекции диеты, добавление с пишу фруктов и овощей обычно помогает справиться с задержкой стула и не требует дополнить терапию слабительными средствами.
Дорогие Друзья! Медицинская информация на нашем сайте предназначена только для ознакомления! Обратите внимание, самолечение опасно для Вашего здоровья! С уважением, Редакция сайта
Колостомией называют хирургическое вмешательство на толстом отделе кишечника с целью создания искусственного выходного отверстия для его содержимого. Колостомия показана в случаях невозможности дальнейшего продвижения каловых масс ниже места создания искусственного отверстия, либо при патологиях, ограничивающих физиологию акта дефекации.
Краткие анатомо-физиологические особенности кишечного пищеварения
Кишечник человека представляет собой часть системы пищеварительного тракта, которая, кроме функций переваривания и усвоения пищи, играет важную роль в стабилизации иммунитета, а также выработке интерстициальных гормонов. Кишечник берет свое начало от желудка и заканчивается анальным отверстием.
Кишка — это трубкообразный орган, основу стенок которого представляет гладкая мышечная ткань, обеспечивающая перемешивание и продвижение содержимого — перистальтику, а также содержание органа в постоянном тонусе. Тоническое напряжение кишечника у взрослых людей при жизни обеспечивает его длину около 4 м, а отсутствие тонуса после смерти — 6-8 м.
Анатомически принято разделять кишечник на два отдельных сегмента — тонкий и толстый отделы, каждый из которых представлен своим набором кишок. Весь кишечник располагается в брюшной полости в подвешенном на брыжейке состоянии.
Тонкий отдел кишечника располагается между желудком и толстым отделом. В этом отделе происходят основные процессы пищеварения и всасывания питательных веществ в кровь. Название свое отдел получил за более тонкие и слабые стенки кишок, а также за более узкий диаметр просвета относительно толстого отдела кишечника.

От желудка тонкий кишечник берет свое начало в виде двенадцатиперстной кишки, переходящей в тощую, а затем — в подвздошную. Последние две кишки подвижны. Кишечная брыжейка представляет собой эластичную тонкую структуру, напоминающую полиэтиленовую пленку, с обилием нервов и кровеносных сосудов, обеспечивающих трофические процессы в кишечнике.
Внутренняя поверхность тонких кишок выстлана слизистым ворсинчатым слоем, образующим складки по всей длине кишечника. Внутри слизистой оболочки расположены множественные крипты — трубчатые углубления с различной формы эпителием, продуцирующим в просвет кишечника:
- слизь;
- пищеварительные соки;
- интерстициальные гормоны;
- биологически активные вещества.
Содержимое тонкого отдела кишечника называется химусом
Роль толстого отдела кишечника заключается в основном во всасывании воды и солей из поступившего химуса и формирование копроса — содержимого толстого отдела кишечника до выхода его наружу.
После акта дефекации непереваренные остатки пищи и продукты пищеварения называют фекалиями, или калом. Просвет толстых кишок больше, чем у тонких, а их стенки толще и обладают более сильным тонусом.
Толстый отдел кишечника также представлен набором отдельных кишок, выполняющих задачи по обработке копроса.
- Слепая кишка с червеобразным отростком — аппендиксом.
- Ободочная кишка , разделенная на восходящий отдел, поперечноободочный, нисходящий и сигмовидный.
- Прямая кишка , завершающаяся анальным отверстием.
Как и тонкий кишечник, толстый отдел подвешен на брыжейке и питается крупными верхней и нижней брыжеечными артериями. Однако слизистая оболочка толстых кишок не содержит ворсинок. Трубчатых крипт в ней содержится гораздо больше.
Непосредственный процесс пищеварения происходит в тонком отделе кишечника. В просвет двенадцатиперстной кишки поступает желудочное содержимое, частично подготовленное для дальнейшей обработки желудочным соком, в составе которого есть соляная кислота и фермент пепсин. Сложные белки, жиры и углеводы химуса, поступившие с пищей, расщепляются на более простые химические соединения пищеварительными ферментами, поступающими в просвет тонкого кишечника из поджелудочной железы. После химус подвергается так называемому мембранному пищеварению — процессы гидролиза и всасывания протекают непосредственно на поверхности слизистых складок с помощью ферментов, вырабатываемых криптами.

По мере обработки химуса и всасывания из него в кровь большей части питательных веществ, перистальтика обеспечивает постепенное продвижение содержимого в направлении толстого отдела, который завершает процесс пищеварения всасыванием воды и солей и выведением переработанного содержимого наружу. Продвижение копроса также последовательно — чем ближе к анальному отверстию, тем меньше в нем воды, солей и остаточных пищеварительных ферментов.
Основная роль в этом процессе отводится ободочной кишке — самому объемному органу всего отдела, который часто называют толстой кишкой.
Характерной анатомической особенностью ободочной кишки является наличие дивертикулов — мешкообразных расширений по всей длине органа, служащих для временной задержки копроса.
Что такое колостома, ее виды и показания к проведению операции
Стомой в хирургии называют искусственное отверстие входного или выходного типа, создаваемое на поверхности кожи с целью сообщения полого внутреннего органа с внешней средой. Стома, служащая для вывода копроса из просвета ободочной кишки, называется колостомой. Анатомически толстая кишка плотно прилегает к брюшине, поэтому колостому создают в области живота в местах по ходу расположения органа, в зависимости от очага поражения, препятствующего дальнейшему продвижению копроса. Колостома всегда располагается раньше ободочной кишки, и может представлять собой временное или постоянное решение, что зависит от патологии, по причине которой колостома была установлена. В зависимости от локализации, колостомы подразделяются на несколько видов.
Поперечная колостома — трансверзостома
Создается в верхней части живота, в области поперечного отдела ободочной кишки. Может располагаться на любом отрезке органа, однако по причине снижения рисков повреждения крупных нервных стволов ее размещают в менее иннервированной части, то есть ближе к левому, селезеночному изгибу.
Какие диагнозы чаще всего служат основанием для проведения поперечной колостомии?
- Дивертикулиты — воспалительные процессы, захватывающие полости дивертикулов, что часто приводит к образованию абсцессов, рубцов на поверхности их слизистой оболочки, а также анормальному сужению просвета и разрыву ободочной кишки, в особо тяжелых случаях.
- Закупорка кишечника.
- Травмирующие факторы.
- Врожденные дефекты толстой кишки.
Как правило, поперечные колостомы носят временный характер и устанавливаются на период терапевтических манипуляций ниже искусственного отверстия с целью снижения рисков развития осложнений, вызываемых продвижением содержимого. Постоянная поперечная колостомия может потребоваться при хирургическом удалении части ободочной кишки, расположенной ниже колостомы.
Поперечные колостомы разделяют на два типа.
Двуствольная (петлевая) трансверзостома.
На поверхность выводят петлю ободочной кишки и делают поперечный хирургический надрез, в итоге, на брюшной стенке располагается два отверстия 0 выходящее, через которое выводится копрос, и входящее, являющееся продолжением толстой кишки, как правило, через которое вводятся лекарственные средства. Часть кишечника ниже колостомы продолжает продуцировать слизь, которая может продолжать выделяться через входное отверстие и задний проход, что считается нормальный процессом. Стоит отметить, что двуствольная колостома из-за неполного разреза на кишке позволяет лучше поддерживать иннервацию и кровоснабжение участка, расположенного ниже стомы.
Рисками для данного вида колостомии являются:
- образование грыж;
- эвентрации (выпадения вследствие разгерметизации брюшной полости) толстой кишки.
Двуствольная трансверзостома чаще всего носит временный характер.

Одноствольная (концевая) трансверзостома.
Предусматривает полный продольный разрез толстой кишки, поэтому на поверхности брюшной стенки располагается только одно отверстие. Однако концевая колостома может иметь разновидность двуствольной, когда на поверхность выводится узкое входное отверстие, которое называют слизистым свищем — из него выделяются некоторые объемы слизи. Кроме того, слизистый свищ часто используют для введения медикаментозных средств. Концевая трансверзостома зачастую носит постоянный характер — этот метод, как правило, используется при полном удалении нисходящего отдела ободочной кишки.
Качество копроса, выделяемого через поперечные колостомы, очень зависит от места локализации искусственного отверстия.
- Если стома расположена ближе к правому (печеночному) изгибу толстой кишки, содержимое будет более жидким и иметь сильно щелочную среду, что пагубно отражается на околостомных тканях.
- Трансверзостома, расположенная ближе к селезеночному (левому) изгибу ободочной кишки, выводит более густые фекалии с характерным сильным запахом.
Восходящая колостома — асцендостома

Асцендостома располагается на восходящем отрезке ободочной кишки, поэтому на брюшной стенке она располагается с правой ее части.
Так как это ранняя часть толстой кишки, выделяемое содержимое будет жидкое, щелочное, богатое остаточными пищеварительными ферментами. Учитывая такие условия, калоприемник должен очищаться регулярно, а пациенту нужно регулярно пить, чтобы исключить обезвоживание. Жажда — постоянный спутник больных с асцендостомой.
Такой вид колостомии в крайне редких случаях носит постоянный характер , может быть дву- или одноствольного типа. Показания при этой колостомии идентичны поперечной колостоме.
Нисходящая (десцендостома) и сигмовидная (сигмостома) колостома
Данные колостомы устанавливают в нижней части левой половины брюшной стенки — практически в самом конце ободочной кишки, что обеспечивает выход масс, очень похожих по физическим и химическим свойствам на обычные фекалии.
Кроме того, пациент способен регулировать процесс очищения кишечника , особенно это касается сигмовидной колостомы, расположенной в сигмовидной части ободочной кишки, где присутствуют нервные окончания, через которые обеспечивается физиологический акт дефекации.
Десцендостомы и сигмостомы практически всегда одноствольные и, как правило, устанавливаются на более продолжительный срок или постоянно
. Испражнения в калоприемник происходят один раз в два-три дня, фекалии сформированы, практически не содержат остаточных пищеварительных ферментов. Показания у данных видов колостом аналогичны предыдущим.
Как происходит наложение колостомы?
Конкретную локализацию колостомы определяет хирург с учетом патологического участка в толстой кишке. Кроме того, обязательно берется в расчет состояние наружных покровов и брюшной стенки — шрамы и рубцы значительно осложняют установку колостомы. У многих пациентов хорошо развита подкожная жировая клетчатка на поперечной линии ниже пупка, поэтому оптимальным местом для колостомии является гребешковая линия по наружным краям прямых мышц живота.

Обязательно должно быть учтено состояние подкожной жировой клетчатки, которая со временем образует складки, способные привести к смещению колостомы.
При установке восходящей и поперечной колостомы края выходного искусственного отверстия должны возвышаться над кожными покровами на 1-2 см, что обусловлено выводом жидких щелочных масс. Такие условия обеспечивают лучшее крепление калоприемника и защищают околостомные ткани от раздражения.
Операция проводится под общим наркозом в условиях операционной
- На месте будущего искусственного отверстия срезают округлый участок кожи и подкожной клетчатки.
- Мышцы брюшины разделяют по волокнам. Отверстие должно быть достаточно большим в диаметре с целью исключения сдавливания кишки, при этом обязательно учитывается возможное положение тела в пространстве и будущие жировые накопления при установке колостомы на длительный период.
- Ободочная кишка с помощью инструмента или пальцев хирурга петлей извлекается наружу.
- Проводится поперечный полный или неполный разрез, в зависимости от показаний.
- Внешние стенки кишки закрепляются к мышцам живота, а ее края пришиваются к коже.

На сегодняшний день не изобретено способов введения дренажных средств в просвет стомы — защитные силы организма на оголенных тканях кишечника начинают активное сопротивление чужеродным материалам, вызывая воспалительные и дистрофические процессы. Поэтому только физическое пришивание краев кишки способствует благоприятному заживлению хирургической раны. Хотя, безусловно, менее травматично и более эффективно было бы использование трубок, вставленных в просвет толстой кишки и выведенных другим концом наружу.
В каких случаях возможны восстанавливающие операции по закрытию колостомы?
Как уже говорилось, колостомы могут носить временный и постоянный характер.
- Временная колостомия проводится на период лечения нижележащих отделов толстой кишки.
- Постоянная — при удалении этих отделов вследствие невозможного или неэффективного дальнейшего лечения.
Закрытие колостомы называют колоколостомией
Временные колостомы закрывают путем удаления швов на кожных покровах и разделением прижившихся участков, которые образуются, как правило, уже через месяц после колостомии. При двуствольном типе колостомы проводят обычное сшивание стенок кишечника, одноствольная требует более сложных процедур по объединению стенок кишки с помощью швов или специальных хирургических скрепок, способных к рассасыванию в последующем. Края кишки соединяют методами «конец-в-конец» или «бок-в-бок». Сразу после анастомоза краев перед закрытием брюшной стенки и кожных покровов обязательно проверяют герметичность соединения путем контрастирования.
Жизнь с колостомой — уход и особенности питания
Для пациентов, которым впервые пришлось столкнуться с необходимостью колостомии, самым тяжелым аспектом становится эмоциональное осознание изменившихся возможностей, хотя первоначально больные это считают ограничением и даже инвалидностью. Со временем разочарование сменяется позитивизмом — колостомия не проводится без жизненной необходимости, поэтому возвращение к нормальному качеству жизни относительно пищеварительной системы покрывает все остальные неудобства и эмоциональные переживания.
Конкретные требования по уходу за колостомой и изменениями в диете может рекомендовать только врач и специалист диетолог — данные условия строго индивидуальны.
Существует ряд требований, общих для всех колостомированных пациентов
- Необходим контроль над введением в схему любого лечения препаратов, влияющих на пищеварение — поносы или запоры крайне неблагоприятно сказываются на выведение копроса в искусственное отверстие. Исходя из чего, любой специалист, назначающий медикаментозные средства, должен быть проинформирован о наличии колостомы в анамнезе.
- Диета должна быть избавлена от продуктов, содержащих большое количество растительного белка, вызывающего излишнее газообразование. К таким продуктам относят бобовые, орехи, капуста и другие.
- При нисходящей колостоме и сигмостоме, как уже говорилось, возможен контроль над выведением содержимого при получении специальных знаний и навыков. Однако, в любом случае, рекомендуется ношение временного, одноразового калоприемника во избежание непредвиденных ситуаций.
- При обнаружении видимых изменений вокруг колостомы
— покраснений, появлении болевой чувствительности, крови, гнойных истечений, гнилостного запаха, дискомфорта в кишечнике, а также отсутствия регулярности выхода копроса (2
оценок, среднее: 4,00
из 5)
Колостома может носить временный или постоянный характер. Детям чаще всего проводят временную стому.
В целом показания для колостомии заключаются в следующем:
- Недержание аноректального типа;
- Закупоривание кишечного просвета опухолевым образованием ;
- Травматические повреждения толстокишечных стенок вроде огнестрельных или механических ранений;
- Тяжелые случаи толстокишечных патологий типа дивертикулита или ишемического колита, рака либо перитонита, полипоза и неспецифического язвенного колита, абсцессов стенок кишки с перфорацией и пр.;
- Рецидивирующие случаи раковых процессов в мочепузырных тканях и матке , цервикальном канале или прямой кишке ;
- Наличие тяжелых форм постлучевых проктитов, особенно часто такое встречается после лучевой терапии рака цервикального канала;
- При наличии внутренних свищей от прямой кишки к влагалищу либо мочевому пузырю;
- В качестве предоперационной подготовки для профилактики расхождения швов и их нагноения;
- При аномалиях врожденного характера вроде патологии Гиршпрунга, мекониальной непроходимости новорожденных или атрезии канала ануса и пр. (если нет возможности провести радикальное вмешательство);
- При ректосигмоидной резекции, если после операции швы несостоятельны.
Совершенно очевидно, что создание свища толстой кишки для противоестественного отхождения каловых масс – мера очень крайняя, и проводится она по жизненным показаниям. Колостома может быть наложена на какое-то время или навсегда (постоянная стома).
Через 2-3 месяца при отсутствии осложнений прооперированный пациент может возвратиться к привычной трудовой деятельности, если только она не связана с тяжелым физическим трудом.
Главный момент в реабилитации – это правильный психологический настрой и поддержка близких.
Пациенты со стомами ведут полноценную жизнь, посещают концерты, театры, занимаются сексом, женятся и рожают детей.
В крупных городах есть общества стомированных пациентов, где оказывают всяческую помощь и поддержку таким людям. Большую помощь в поиске информации оказывает интернет, очень важны отзывы пациентов, живущих с колостомой.
Трахеостома – это искусственно созданное отверстие в шее с выведенной трубкой, которое устанавливается с целью воссоздания поврежденных функций дыхания человека. При нарушениях работы дыхательной системы, невозможности произведения самостоятельного акта вдоха-выдоха пациенту часто в экстренном порядке проводят стомирование трахеи.
Эпицистома выводится из мочевого пузыря на поверхность брюшной стенки с помощью специального катетера. Показаниями к назначению такой манипуляции является неспособность пациента к естественному мочеиспусканию по различным причинам. Бывают эпицистостомы временные и постоянные.
Операции на прямой кишке чрезвычайно травматичны.
В современную онкологическую практику вводятся новые методики, помогающие сохранить акт естественной дефекации и не допустить типичных послеоперационных осложнений.
величину и локализацию злокачественного новообразования; особенности клеточного строения опухолевых структур; классификацию ракового новообразования по международной системе TNM.
Резекция и ее виды
Недержание аноректального типа; Закупоривание кишечного просвета опухолевым образованием; Травматические повреждения толстокишечных стенок вроде огнестрельных или механических ранений; Тяжелые случаи толстокишечных патологий типа дивертикулита или ишемического колита, рака либо перитонита, полипоза и неспецифического язвенного колита, абсцессов стенок кишки с перфорацией и пр.
(если нет возможности провести радикальное вмешательство); При ректосигмоидной резекции, если после операции швы несостоятельны.
Поскольку операция при злокачественных опухолях относится к операциям по жизненным показаниям, единственным противопоказанием к ней является очень тяжелое состояние пациента. Довольно часто такие больные действительно поступают в стационар в тяжелом состоянии (раковая кахексия, анемия), однако предоперационная подготовка в течение некоторого времени позволяет подготовить и таких пациентов.
Несмотря на то, что сложно спрогнозировать, как поведет себя организм после удаления органа, многое зависит от самого больного и ухода за ним. Необходим отказ от курения и алкоголя.
несколько дней после оперативного вмешательства кормят внутривенно. Самостоятельно разрешатся лишь понемногу пить воду;спустя 3 дня в рацион вводят чай с небольшим сухариком из пшеничной муки;когда организм адаптируется, питание расширяют супом-пюре и омлетом;затем вводят каши, перетертые овощи, рыбное суфле;на десятый день вводят новые продукты, наблюдая за реакцией организма;о жареной, жирной и копченой пище придется забыть навсегда.
Перед тем как ввести новый продукт, необходимо проконсультироваться с лечащим врачом. Ограничивается мучное, крахмалистые, специи, цельное молоко, сладости.
Важно, чтобы рацион содержал белки, минимализируются жиры, углеводы и сахара. Пищу принимают маленькими порциями каждые 2 часа, выпивать за день необходимо не менее литра воды.
Ограничивается прием пищи на ночь – разрешается только стакан нежирного кефира. Часто дополнительно назначают витаминно-минеральные комплексы.
перекрученные отварные нежирные рыба и мясо;допустимы нежирные молочные продукты, кроме цельного молока;разрешаются сухарики, вегетарианские супы, несладкие фрукты и блюда на пару.
Удаление поджелудочной железы – непростое решение, цель которого – спасти жизнь.
Даже если прогноз благоприятный, то дальнейшая жизнь потребует медицинского наблюдения и приема препаратов всю оставшуюся жизнь. Но множеству людей данная операция подарила возможность жить.
Подготовка к операции
Регистрация: 18.05.2015 Сообщений: 6
Здравствуйте! Скажите, пожалуйста, как после операции по удалению стомы быстрей восстановить работу прямой кишки и ее чувствительность?? Происходит неконтролируемое и жидкое опорожнение из анального отерстия. Как долго будет происходить бесконтрольное опорожнение?? Какие упражнения надо делать, какая диета
Регистрация: 16.10.2003 Сообщений: 4,520
А сколько времени прямая кишка была «безработной»?
Как понимаю, тренировок культи прямой кишки перед реконструктивно-восстановительной операцией вы не проводили?
И непосредственно перед операцией (когда ее стали планировать) - тоже?
И почему стул жидкий? Через стому разве тоже шел жидкий перед операцией?
Возможно, есть дисбиоз, тогда средства, улучшающие микрофлору. Адсорбенты.
Спасибо большое за ответ.
Кишка была безработной полгода.
Пациента кладут в удобное положение лежа на спине. Дополнительно к обычной подготовке кожи, кожу вокруг искусственного заднего прохода тщательно выбривают, а в отверстие колостомии вводят стерильный марлевый тампон.
Ход операции
Держа кусок марли в просвете кишки, делают овальный разрез через кожу и подкожную ткань вокруг колостомии. Хирург вводит свой указательный палец в стому в качестве направляющего ориентира для предотвращения разреза через стенку кишки или отверстия в брюшинной полости во время того, как кожу и подкожную ткань разделяют тупым и острым способом.
В случае, когда стома уже действовала некоторое время, прежде чем приступать к закрытию, следует иссечь кольцо рубцовой ткани у стыка слизистой оболочки и кожи. Продолжая держать указательный палец в просвете кишки, хирург делает ножницами разрез вокруг края слизистого загиба.
Этот разрез ведут через серозно-мышечный слой вниз в подслизистую, стараясь создать отдельные слои для закрытия. Натягивая край слизистой оболочки пинцетами, ее закрывают в поперечном направлении к продольной оси кишки.
Используют непрерывный шов типа Коннелла из тонкого кетгута или узловые швы из тонкого шелка 0000 на французской игле. После закрытия слизистой оболочки, созданный ранее серозно-мышечный слой, освобожденный от жира, сближают узловыми швами Холстеда из тонкого шелка.
Рану после удаления стомы многократно промывают, а вокруг раны накладывают чистые полотенца. Все инструменты и материалы убирают, меняют перчатки, и закрывают рану только чистыми инструментами.
Закрытую часть кишки держат на одной стороне, разделяя при этом изогнутыми ножницами прилегающую фасцию. Отделению фасции от кишки способствует обнажение шелковых швов, ранее наложенных для фиксации кишки на время колостомии.
При этом методе закрытия полость брюшины не вскрывается. Хирург большим и указательным пальцем проверяет проходимость кишки.
Если в брюшине было случайно сделано небольшое отверстие, его тщательно закрывают узловыми швами из тонкого шелка. Рану многократно промывают теплым физраствором.
Линию шва придавливают пинцетом, в то время как края расположенной выше фасции сближают узловыми швами из шелка 00. У нижнего угла раны можно вывести резиновый дренаж.
Подкожную ткань и кожу закрывают послойно как обычно. Некоторые предпочитают не делать закрытия кожи из-за возможной инфекции.
После проведенной радикальной операции многие пациенты употребляют примерно те же продукты питания, что и до хирургического вмешательства. При этом некоторые продукты могут вызывать дискомфортные ощущения и поэтому в ежедневный рацион питания их стоит включать только через 2-3 месяца после хирургии.
В зависимости от стадии процесса, расположения новообразования и других характеристик, назначается один из видов хирургического вмешательства: резекция (отсечение), экстирпация (удаление), ампутация.Резекция - удаление сегмента прямой кишки. При злокачественном образовании на прямой кишке проводятся передняя, брюшно-анальная резекция и резекция по Гартману.
Передняя резекция показана при расположении злокачественного новообразования в верхнеампулярном или ректосигмоидном отделах прямой кишки. Как правило, проводится при опухоли, обнаруженной на ранней стадии.
Хирургическое вмешательство состоит в мобилизации и отсечении части прямой и сигмовидной кишок с последующим их соединением. Анастомоз создается вручную узловыми швами в два ряда или с помощью специального аппарата.
В результате такого оперативного вмешательства сохраняются функции анального сфинктера, то есть не требуется создание колостомы - искусственного анального отверстия.Брюшно-анальная резекция проводится при раке верхне- и среднеампулярного отделов прямой кишки.
Анализы: общие анализы крови, мочи, биохимический анализ крови, коагулограмма, определение группы крови и резус-фактора. Исследование маркеров инфекционных заболеваний – вирусных гепатитов, сифилиса, ВИЧ.
Электрокардиограмма. Рентгенография органов грудной клетки.
Ультразвуковое обследование органов брюшной полости. Осмотр терапевта.
Для женщин - осмотр гинеколога. Для более точного определения распространенности опухоли возможно назначение МРТ органов малого таза.
Обязательна биопсия новообразования для определения объема удаления тканей (при менее дифференцированных видах опухолей границы удаляемых тканей должны быть расширены).
онкология;некроз (омертвление) тканей;ректальный пролапс или выпадение кишки без возможности вправить орган обратно и при неэффективности консервативных методов лечения.
селезенку, желчный пузырь, верхнюю часть желудка.
Операция по удалению поджелудочной железы проходит следующим образом. Врач вскрывает брюшную полость в области поджелудочной железы. В зависимости от тяжести заболевания удаляется часть поджелудочной железы или целиком орган, а также другие органы поврежденные заболеванием. Далее разрез зашивается и закрепляется специальными скобами.
Чтобы избежать осложнений после операции больному назначают строгую диету. В первые дни после операции больной должен голодать. Ему разрешено выпивать в день около 1,5 литров чистой не газированной воды. Дневную норму воды нужно разделить на несколько порций и пить ее небольшими глотками.
Через несколько дней в рацион больного разрешают ввести несладкий чай и омлет из белков яиц, приготовленный на пару. Можно употреблять в пищу гречневую или рисовую кашу приготовленную на воде или нежирном молоке.
Спустя неделю в рацион можно добавить небольшое количество хлеба, нежирного творога и масла. Полезными будут овощные супы, особенно из капусты. Перед употреблением все ингредиенты супа нужно тщательно перетереть.
Основным принципом диеты после удаления поджелудочной железы является максимальное содержание в блюдах белков и практически полное отсутствие жиров и углеводов. Следует сократить потребление соли, не более 10 грамм в день, и полностью отказаться от употребления сахара. В любом случае, пациент должен точно знать, что можно есть при панкреатите поджелудочной железы.
Весь дневной рацион следует разделить на 5-6 приемов пищи. Порции должны быть небольшими. Употреблять их нужно медленно, тщательно пережевывая. Пища должна содержать большое количество витаминов. Дополнительно рекомендуется принимать витамины и минералы в таблетках. Особое внимание водному режиму организма. Дневная норма воды после операции должно составлять 1,5-2 литра.
После удаления поджелудочной железы следует полностью отказаться от курения и употребления алкоголя. Также ограничить употребление картофеля, сладкого, мучного, газированных напитков и крепкого кофе. Категорически не рекомендуется употребление жирной, жаренной и копченной пищи.
Кроме правильного питания и соблюдение строгой диеты следует избегать любых стрессов, так как удаление органа является итак большим стрессом для организма.
Кроме того, важную роль играет питание. Без поджелудочной можно долго прожить, если соблюдать строгую диету.
Первые дни после операции пациент вынужден голодать. Врачи разрешают лишь пить негазированную минеральную воду.
В сутки нужно выпивать литр жидкости, но не сразу, а маленькими порциями. Через несколько дней разрешают выпить немного чая, несоленый суп и омлет из одних белков, приготовлен на пару.
Можно употреблять гречневую или рисовую кашу, но они должны быть приготовлены на воде или молоке. Через неделю в рацион можно добавить немного хлеба, сливочного масла и творога.
Также позволяются овощные супы без капусты. Перед употреблением их нужно тщательно перетереть.
Типы стомы
Операция илеостома, как Вы помните, выполняется по разным показаниям (рак, язвенный колит, болезнь Крона, травмы живота, дивертикулы, кровотечения, кишечная непроходимость и др.), поэтому здесь мы рассмотрим общие рекомендации по питанию, а тонкости, касающиеся Вашего заболевания, надо узнать у Вашего доктора.
Во всех случаях, если нет особых указаний, в первые 4-6 недель после наложения стомы следует воздержаться от употребления некоторых продуктов.
Продукты, которые следует исключить из питания больного с илеостомой
- В диете не должно быть мяса или птицы с кожей (хот-доги, сосиски, колбаса), мяса со специями, запрещены моллюски, арахисовое масло, орехи, свежие фрукты (кроме бананов), соки с мякотью, сухофрукты (изюм, чернослив и т.д.), консервированные фрукты, консервированные ананасы, замороженные или свежие ягоды, кокосовая стружка;
- Диета запрещает «тяжелое питание»: сырые овощи, вареная или сырая кукуруза, грибы, помидоры, в том числе тушеные, попкорн, картофель в мундире, жаренные овощи, квашеная капуста, фасоль, бобовые и горох;
- Исключают молочное, смешанное со свежими фруктами (кроме бананов), ягоды, семена, орехи. Булки с орехами, с маком, отруби , семена кунжута, сухие фрукты или ягоды, крупы с цельными зернами, специи в зернах, ягоды, пряности, такие как перец, гвоздика, целые семена аниса, семена сельдерея, розмарин, тмин семена, и зелень;
- В питании не должно быть джемов, желе с семенами, газированных напитков
При колостоме нет таких проблем с пищеварением, как при илеостоме. В целом, должна быть “обычная, нормальная сбалансированная диета, с объем жидкости около 1,5 литров”.
При колостоме кал более густой и, как правило, не требует особой диеты или медицинских манипуляций. Диета подразумевает активное участие пациента в определении, что ему подходит, а что нет.

Пациент сам понимает, какие продукты вызывают у него дискомфорт, боли в животе и газообразование, и их избегает. Индивидуально решается вопрос о клетчатке в питании больных с колостомой, у некоторые пациентов клетчатка улучшает функцию стомы, а у других наоборот, вызывает боли в животе и газы.
Запоры при колостоме не редкое явление. Иногда причина запоров при колостоме – наркотические анальгетики или другие медикаменты.
Также запоры при колостоме могут быть вызваны недостатком жидкости. При запорах при колостоме прибегают в первую очередь к коррекции диеты, добавление с пишу фруктов и овощей обычно помогает справиться с задержкой стула и не требует дополнить терапию слабительными средствами.
Иногда приходится ставить клизму при колостоме. Это описано в статье про уход за колостомой.
В соответствии с локализацией колостомы классифицируются на несколько типов: поперечную, восходящая и нисходящая.

Трансверзостому формируют в верхней зоне живота, в поперечном ободочнокишечном отделе.
Чтобы избежать нервных повреждений поперечную стому располагают ближе к селезеночному левому изгибу.
Показана поперечная колостома при кишечной закупорке или онкопатологиях, травматических повреждениях и дивертикулитах, врожденных толстокишечных аномалиях.
Ход операции
временная двуствольная колостома
Удобнее всего формировать колостому из поперечной или сигмовидной кишки, имеющих длинную брыжейку, их достаточно легко вывести в рану.
Разрез для выведения колостомы проводят отдельно от основного лапаротомического разреза.
Кожа и подкожный слой иссекается круговым разрезом. Крестообразно рассекается апоневроз. Разводятся мышцы. Рассекается париетальная брюшина, ее края подшиваются к апоневрозу. Таким образом создается тоннель для вывода кишки.
В брыжейке мобилизованной кишки делается отверстие, в него проводится резиновая трубка. Потягивая за концы трубки, хирург выводит петлю кишки в рану.
На место трубки вводится пластиковая или стеклянная палочка. Концы палочки укладываются на края раны, петля кишки как бы висит на ней. Петля кишки подшивается к париетальной брюшине.
Через 2-3 дня, когда париетальная и висцеральная брюшины срастутся, проводят разрез выведенной петли (прокалывают, затем проводят разрез электроножом). Длина разреза обычно составляет 5 см. Задняя неразрезанная стенка кишки образует так называемую «шпору» - перегородку, разделяющую проксимальное и дистальное колено стомы.
При правильно сформированной двуствольной колостоме все фекальные массы выводятся через приводящий конец наружу. Через дистальный (отводящий) конец кишки возможно выделение слизи, по нему можно вводить лекарственные препараты.
Петля кишки отделяется острым путем от кожи и других слоев брюшной стенки. Края дефекта кишки освежаются и дефект ушивается.
Петлю кишки погружают в брюшную полость. Послойно ушивается брюшина и брюшная стенка.
Стомированный участок кишки отделяется от кожи. На оба конца петли накладываются кишечные зажимы.
Резецируется участок кишки со вскрытой петлей и накладывается анастомоз «конец в конец» или «конец в бок».
Наиболее частая причина для установления постоянной колостомы – это рак нижнеампулярного и среднеампулярного отделов прямой кишки. При такой локализации опухоли провести операцию с сохранением анального сфинктера практически невозможно.
При этом лечение по онкологическим критериям считается радикальным: максимально широко удаляется сама опухоль, регионарные лимфоузлы. Если нет отдаленных метастазов, пациент считается излеченным, но…ему предстоит жить без прямой кишки.
Поэтому от качества сформированной колостомы напрямую зависит качество жизни пациента.
После наложения стомы необходимо некоторое время для приживления кишки. Поэтому несколько суток пациент получает только парентеральное питание. Разрешается пить жидкость через сутки.
На 3-й день после операции разрешается принимать жидкую и полужидкую пищу.
На адаптацию к стоме потребуется некоторое время (от нескольких месяцев до года).
Выведенная на кожу стенка кишки некоторое время после операции будет отечна. Постепенно она будет уменьшаться в размерах (стабилизруется за несколько недель). Слизистая оболочка выведенной кишки имеет красный цвет.
Дотрагивание до стомы во время ухода не причиняет боли и дискомфорта, так как слизистая оболочка почти не имеет чувствительной иннервации.
Первое время после операции каловые массы будут выделяться непрерывно. Постепенно можно добиться выделения их несколько раз в день.
Особой диеты для стомированных больных нет. Пища должна быть разнообразной и богатой витаминами.
Желательно принимать пищу в строго определенное время 3 раза в день. Основной объем пищи должен приходиться на утренние часы, менее плотный по объему обед и облегченный ужин. Пить достаточное количество жидкости (не менее 2 л). Пищу необходимо тщательно пережевывать.
Через несколько месяцев адаптации пациент сам научится определять свой рацион и подбирать те продукты, от которых у него не будет дискомфорта. Первое время желательно питаться продуктами, не содержащими шлаков (отварное мясо, рыба, манная и рисовая каши, картофельное пюре, макароны).
У людей со стомами, также как и у всех, могут быть запоры или поносы. Обычно усиливают перистальтику продукты сладкие, соленые, содержащие клетчатку (овощи, фрукты), черный хлеб, жиры, холодные продукты и напитки. Уменьшают перистальтику и задерживают стул слизистые супы, рис, белые сухари, творог, протертые каши, черный чай.
Следует избегать продуктов, вызывающих повышенное газообразование: бобовые, овощи и фрукты с кожурой, капуста, газированные напитки, сдоба, цельное молоко. Некоторые продукты при переваривании образуют неприятный запах, что очень важно при возможном непроизвольном выделении газов из стомы. Это яйца, лук, спаржа, редис, горох, некоторые сорта сыра, пиво.
Поперечная колостома.
гастростома;кишечные: илеостома, колостома;трахеостома;эпицистостома.
По форме бывают выпуклые и втянутые. Существуют одноствольные и двуствольные. В зависимости от длительности применения: временные и постоянные.
Каждые несколько часов наружную трубку нужно промывать раствором натрия гидрокарбоната (4%) для удаления остатков слизи из полости. Для профилактики образования кожных воспалений и заболеваний необходимо обрабатывать участок вокруг трахеосомы.
Для этого в посуде смачивают ватные шарики раствором фурацилина. Затем при помощи пинцета промакивают ими участок кожи вокруг трахеостомы.
После чего наносится цинковая мазь или паста Лассара. Завершается обработка наложением стерильных салфеток.
Фиксируют повязку пластырем. Периодически рекомендуется отсасывать содержимое трахеи, так как часто пациенты с трахеостомой не могут полноценно откашляться, что приводит к застою слизи и, как следствие, затруднению дыхания.
Для проведения такой манипуляции нужно усадить пациента на кровати и провести ручной массаж грудной клетки. Через трубку влить в трахею 1 мл натрия гидрокарбоната (2%) с целью разжижения слизи.
Затем нужно ввести в трубку катетер трахеобронхиальный. Присоединив специальный отсос, удалить слизь их трахеи.
Правильный уход за стомой крайне важен, так как нарушение ее функций может привести к остановке дыхания.
Гастростома выводится из брюшной области для обеспечения человека питанием в случаях, когда пациент не может самостоятельно принимать пищу. Таким образом, вводится жидкое или полужидкое питание непосредственно в желудок.
Чаще всего такое состояние является временным, например, при серьезных травмах и в послеоперационный период. Поэтому гастростома в редких случаях бывает постоянной.
При восстановлении функции самостоятельного приема пищи гастростома закрывается хирургическим путем.
Желудочная стома - это что такое, в каких случаях устанавливается? При наложении гастростомы наружу выводится резиновая трубка, предназначенная непосредственно для транспортировки пищи в желудок. Во время кормления вставляют воронку для удобства, а в перерывах между приемами пищи зажимают трубку ниткой или прищепкой.
При гастростоме главной целью ухода является обработка кожи вокруг отверстия с целью профилактики кожных воспалений, опрелостей, сыпи. Участок кожи вокруг стомы обрабатывается сначала раствором фурацилина при помощи ватных шариков и пинцета, а затем спиртом. После чего смазывается асептической мазью. Завершается процедура наложением повязки.
Лечение рака после операции при диагнозе «рак прямой кишки» (или повторного злокачественного поражения прямой кишки) сводится к облегчению симптомов и продлению жизни пациента.
Хирургический метод.
В реанимационном отделении человек возвращается из наркоза в нормальное состояние. Пациенту после окончания операции назначают анальгетики для снятия неприятных ощущений и болей в брюшной полости.
Врач может назначать инъекционную анестезию (эпидуральную или спинальную). Для этого с помощью капельниц в их организм вводят препараты, снимающие боль.
В район операционной раны помещают особый дренаж, который нужен для оттока накопившейся избыточной жидкости, а через пару дней его убирают.
В зависимости от того, какой вид операции на толстой кишке проведен, у больного будет разный срок восстановления, лечение и схема реабилитации после операции. Чтобы не развивались осложнения и опасные последствия, пациентам показано проходить подготовку и процедуры очищения, которые согласовываются с врачом и если у пациента проявляется дискомфорт, нужно срочно об этом сообщить.
Упражнения для дыхания
Реабилитация включает в себя выполнение упражнений дыхательной гимнастики. Вдохи и выдохи пациент выполняет под наблюдением врача, потому что они влияют на самочувствие, а неправильное выполнение приведет к ухудшению состояния, тошноте, рвоте.
Дыхательная гимнастика важна в случаях, когда у пациента была тяжелая операция и нужен долгий срок восстановления. Правильное дыхание предотвратит развитие воспаления легких и проблем с органами дыхания.
После операции на толстой кишке доктор назначает средства, что помогают избавиться от болей и воспаления. Это препараты анальгетики, которые классифицируются по видам, в зависимости от интенсивности воздействия.
Лечебная физкультура
Физические нагрузки помогут восстановить работу органа, наладить пищеварение, отрегулировать вес и улучшить состояние в процессе реабилитации. Чем раньше больной начнет двигаться, тем легче запустить организм.
Но нужно помнить, что не каждому показано сразу выполнять упражнения. Если состояние пациента тяжелое или средней тяжести, то доктор сначала порекомендует делать легкие упражнения на разминку, но выполняются они лежа, без приложения усилий.
Когда самочувствие улучшится, у больного отступят тошнота, спадет температура, врач подберет другой комплекс физической нагрузки. Нужно заставить себя регулярно выполнять разминку, тогда восстановление пройдет быстрее.
Примерно у каждого третьего больного, а это 25 % от общего числа, обнаруживаются отдаленные метастазы при выявлении рака. У 19 % больных рак выявляется на 1-2 стадии. И лишь 1,5 больных узнают о диагнозе на профилактических осмотрах. Большое количество новообразований приходится на 3 стадию. Примерно 40-50 % процентов больных являются носителями опухолей с отдаленными метастазами.
Прогноз выживаемости при раке прямой кишки - 5 лет. Сюда относят около 60% процентов больных раком.
Больше всего заболеванием страдают жители США, Канады и Японии. В последнее время рак прямой кишки стал широко распространенным раковым заболеванием в Российской Федерации.
Так, согласно статистике, из 100 тысячного населения - больных раком прямой кишки составляет 16 тысяч. Городами-очагами по заболеваемости стали Москва и Санкт-Петербург.
На вопрос «Сколько живут с таким заболеванием, как рак прямой кишки», однозначного ответа нет. Больные живут ровно столько, насколько опухоль приблизилась к границам слизистого слоя.
Если не перешла границы, то 88 % больных смогут прожить более 5 лет. Однако не стоит забывать, что единственным фактором прогноза является наличие/отсутствие региональных метастазов.
Так, вероятность появления региональных метастаз у молодых людей значительно выше, нежели у других пациентов с этой опухолью.
врачебного осмотра;эндоскопического обследования прямой кишки - ректоскопии;ректального пальцевого исследования заднего прохода.
Раз в полугодие рекомендуется проходить такие диагностические мероприятия: ультразвуковой осмотр органов брюшной полости и флюорографическое исследование легких. Если присутствуют подозрительные симптомы на возобновление заболевания, важно, не дожидаясь обострений, пройти полную диагностику с помощью компьютерной и магниторезонансной томографии.
Рак прямой кишки
Рак ободочной, прямой и толстой кишки – одно из самых распространенных онкологических заболеваний желудочно-кишечного тракта. Эта патология занимает 4 место в отечественной структуре заболеваемости злокачественными образованиями у мужчин (5,7%) и 2 место у женщин (7,2%).
Скорость восстановления пациента после операции зависит от типа операции и объема удаленной кишки.
Дыхательная гимнастика
Всем пациентам хирургического профиля всегда назначаются дыхательные упражнения: форсированные вдохи, выдохи или надувание шарика. Такие упражнения помогают адекватно вентилировать легкие, предупреждают развитие осложнений (бронхиты, пневмонии). Дыхательную гимнастику нужно делать как можно чаще, особенно если период постельного режима затягивается.
Обезболивание
Длительность приема анальгетиков и их вид зависит от выраженности болевого синдрома, что зачастую обусловлено типом операции (лапаротомная или лапароскопическая). После открытых вмешательств больные обычно первые 1-2 дня получают внутримышечно наркотические анальгетики (например, дроперидол), затем переводятся на ненаркотические препараты (кеторолак).
После лапароскопических операций восстановление идет быстрее, и еще в госпитале многих пациентов переводят на таблетированные формы препаратов (кетанов, диклофенак).
Послеоперационные швы каждый день осматриваются и обрабатываются, так же часто меняется повязка. Пациент должен следить за рубцами, стараться не чесать и не мочить их. Если швы начинают расходиться, краснеть и припухать, развивается кровотечение или боль слишком сильная, то следует сразу сообщить об этом медперсоналу.
Лечебная физкультура
Подход к каждому пациенту строго индивидуален. Разумеется, и больной, и врач заинтересованы в ранней вертикализации (способность вставать) и самостоятельной ходьбе. Однако разрешение даже присаживаться в кровати пациент получает только тогда, когда его состояние действительно это позволяет.
Первое время назначается комплекс заданий для выполнения лежа в кровати (некоторые движения руками и ногами). Затем схема тренировок расширяется, постепенно вводятся упражнения для укрепления брюшной стенки (после того, как хирург удостоверится в состоятельности швов).
Когда пациент начинает самостоятельно ходить, в комплекс упражнений включается ходьба по палате и коридору общей продолжительностью до 2 часов.
Физиотерапия
Без операции обойтись получается крайне редко
Сразу после операции больной помещается в отделение интенсивной терапии, где в течение 1-2 суток будет проводиться тщательное наблюдение за функциями сердечной деятельности, дыхания, желудочно-кишечного тракта.
В прямую кишку вводится трубка, через которую несколько раз в день просвет кишки промывается антисептиками.
В течение 2-3 суток пациент получает парентеральное питание, через несколько дней возможен прием жидкой пищи с постепенным в течение двух недель переходом на твердую пищу.
Для профилактики тромбофлебита на ноги надеваются специальные эластические чулки или применяется эластичное бинтование.
Назначаются обезболивающие препараты, антибиотики.
Основные осложнения после операций на прямой кишке
Кровотечение. Повреждение соседних органов. Воспалительные нагноительные осложнения. Задержка мочи. Расхождение швов анастомоза. Послеоперационные грыжи. Тромбоэмболические осложнения.
Если предстоит операция полной экстирпации прямой кишки с формированием постоянной колостомы (противоестественного заднего прохода), пациент должен быть предупрежден об этом заранее. Этот факт обычно шокирует больного, иногда до категорического отказа от операции.
Первые 4-6 недель после операций на прямой кишке ограничивается потребление грубой клетчатки. В то же время актуальной становится проблема предупреждения запоров.
Разрешается употребление отварного мяса и рыбы, паровых котлет, пшеничного несвежего хлеба, супов на некрепком бульоне, каш, овощных пюре, тушеных овощей, запеканок, молочных продуктов с учетом переносимости молока, блюд из макарон, яиц, фруктовых пюре, киселей.
Питье - чай, отвары трав, негазированная минеральная вода.
Объем жидкости – не менее 1500 мл в сутки.
Постепенно диету можно расширить.
Актуальна проблема предупреждения запоров, поэтому в пищу можно употреблять хлеб из муки грубого помола, свежие овощи и фрукты, насыщенные мясные бульоны, сухофрукты, сладости в небольших количествах.
Пациенты с колостомой обычно испытывают неудобства при чрезмерном отхождении газов, поэтому они должны знать продукты, которые могут вызвать повышенное газообразование: молоко, черный хлеб, фасоль, горох, орехи, газированные напитки, пиво, сдоба, свежие огурцы, редис, капуста, лук и некоторые другие продукты.
Даже при отсутствии осложнений процесс реабилитации после удаления поджелудочной железы занимает длительный период времени, но прогноз благоприятный. После операции назначается строгая диета, прием большого количества медикаментов и инъекции инсулина.
На восстановления организма уйдет много времени. Пациента долгое время будут мучить болезные ощущения. Однако минимизировать их можно приняв обезболивающее. Гораздо важнее для пациента может оказаться моральная поддержка родных и близких.
Острый панкреонекроз. Состояние практически мгновенного отмирания паренхимы органа вследствие выброса протеолитических ферментов.
Железа фактически «расплавляется» под воздействием собственного сока. Если пациенту не провести немедленное хирургическое вмешательство, он умрет от септического шока.
Злокачественное новообразование. Наиболее часто встречается рак головки поджелудочной железы.
На ранних этапах недуга можно ограничиться резекцией пораженной части органа, но при быстром прогрессировании заболевании необходимо удалить его целиком. Злоупотребление алкоголем.
Весьма редко можно встретить настолько выраженное поражение железы производными эталона. В большинстве случаев пациенты страдают от проблем с печенью и варикозно-расширенными венами пищевода.
Однако бывают ситуации, когда алкоголизм ведет к некрозу паренхимы. Закупорка выводящих проток конкрементом.
Калькулезный панкреатит нечасто становится причиной полного удаления органа, но может значительно усугубить состояние больного. Нужно проводить ликвидацию камня и симптоматическое лечение.
Важно понимать, что панкреатэктомия – крайне радикальный шаг. Невозможно точно дать прогноз касательно его последствий. Именно поэтому решиться на него можно только в критической ситуации, когда речь идет о жизни человека. При малейшем шансе сберечь орган, нужно стараться это сделать.
Жесткое соблюдение диеты. Без тщательного контроля за рационом невозможно будет добиться каких-то удовлетворительных результатов.
Запрещается кушать любую жирную, жареную или копченую пищу. В основном можно употреблять только диетические продукты, которые легко усваиваются.
Поскольку главный пищеварительный орган удален, а кушать надо, больные обязаны искусственно замещать протеолитические вещества таблеткам. Формирование сахарного диабета 1-ого типа.
Данное последствие ликвидации железы развивается у 100% пациентов. Оно требует лечения инъекциями инсулина и соблюдения строгой диеты.
Психологические расстройства. Один из важнейших моментов, над которыми надо работать.
Часто люди, перенесшие операцию, не хотят так существовать. Они замыкаются и отгораживаются от окружающих, чувствуют себя неполноценными.
На данном этапе необходимо помочь таким пациентам, дать им понять, что много людей в мире живут хорошо с такой же проблемой.
Похожие записи
Удаление поджелудочной железы – радикальное решение. При каких условиях оправдана операция по удалению железы?
Может ли человек прожить без поджелудочной железы? Как операция повлияет на качество жизни? Что делать после удаления? Ответы на эти и другие вопросы представлены в статье.
Выделяют частичное и полное удаление органа. При значительных повреждениях органа, крупной опухоли, когда частичное удаление не помогает, удаляют всю железу.
Различают два вида операции по удалению. Если опухоль локализуется в голове железы, то удаляют головку с фрагментом тонкой кишки.
Часто необходимо удаление части желудка с желчным пузырем и лимфатическими узлами. Если образование в хвосте, то удаляют хвост, тело железы, селезенку с сосудами.
Трудно заранее дать прогноз того, как пройдет операция.
кровотечения;инфекции;панкреатит.
Даже если осложнений нет, то необходима длительная реабилитация. Чтобы организм восстановился, нужно время и четкое соблюдение предписаний врача. После удаления органа часто наблюдается недостаточная выработка гормонов.
Помимо физического состояния, важен психологический настрой. Сложно переоценить необходимость моральной поддержки, ведь операция – это стресс для организма.
Удаление поджелудочной приводит к сахарному диабету, нарушению обмена веществ. Современный уровень медицины позволяет жить человеку даже без такого важного органа.
При этом необходимо соблюдение строжайшей диеты, контроль состояния здоровья, частые анализы, пожизненная гормонозаместительная терапия (энзимные препараты – инсулин или глюкагон), соблюдение постельного режима.
Если удаление поджелудочной железы было лишь частичным, то оставшаяся часть органа восполняет утраченную функцию.
Возможно, инсулин и гормоны не понадобятся, и можно будет ограничиться диетой, здоровым образом жизни, контролем сахара в крови.
3 Риск развития осложнений
Несмотря на выполнения всех медицинских предписаний, могут развиться осложнения в послеоперационном периоде. Чаще всего появляется раздражение кожного покрова (или околостомный дерматит).
Возле выводной трубки может появиться сыпь, которая сопровождается зудом или жжением. Как правило, такое осложнения наблюдается у пациентов, которые не сразу научились правильно справляться с поставленной задачей - обработкой искусственного отверстия.
Не следует исключать аллергическую реакцию на используемые во время обработки препараты.
Преимущества и недостатки
Процедура часто носит жизненно необходимый характер, обеспечивая пациенту нормальную жизнь после проведенного радикального вмешательства хирургов по поводу рака сигмовидной либо прямой кишки.
Этот факт является основным неоспоримым преимуществом искусственно созданного ануса.
Питание
Чтобы макро и микроэлементы лучше усваивались нужно тщательно пережевывать пищу, это не только улучшит пищеварение, но и снизит вероятность закупорки желудочно-кишечного тракта. Ешьте небольшими порциями 5-6 раз в день. Рацион должен включать жиры, витамины, белки, углеводы и минералы.
Особой специализированной диеты для колостомированных пациентов не существует, поэтому после операции существенных изменений в рационе больного не предвидится.
При колостоме единственное, что нужно учитывать – влияние каждого продукта на пищеварительные процессы.
Питание пациента должно быть полноценным, содержащим определенное количество углеводов, белков и жиров. Продукты, включаемые в рацион, должны быть богаты витаминами и минеральными веществами, поэтому в нем так необходимы фрукты и овощи.
Из рациона больного полностью исключается острая, кислая и жирная пища, а мясные блюда ограничиваются. Велика роль полноценного завтрака и тщательного пережевывания каждого кусочка.
Питание должно включать не менее пяти приемов пищи, при этом следует контролировать объем порций: они должны быть небольшими.
Вконтакте
Одноклассники
Кишечная стома – это хирургически сформированное отверстие в передней брюшной стенке для отведения кала в обход естественного пути по кишечнику. Такая необходимость возникает при лечении различных заболеваний толстой и тонкой кишки, когда восстановление непрерывности кишечника после операции не представляется возможным. Наиболее часто встречающиеся виды кишечных стом в колопроктологии: илеостома (соединяет просвет нижней части тонкой кишки с поверхностью кожи) и колостома (соединяет просвет толстой кишки с поверхностью кожи).
Причины формирования кишечной стомы
Формируя стому, хирург стремится решить следующие задачи:
Восстановить отхождение стула и газов (при кишечной непроходимости);
Компенсировать утрату функции прямой кишки;
Прекратить на время поступление кала в прямую кишку после выполнения операции на толстой или прямой кишке с созданием анастомоза (соединения частей кишки) или при травмах органов таза (повреждения прямой кишки при переломах таза, тяжелых родах, прямые травмы и пр.). Выведение стомы избавляет пациента от длительных страданий и боли и является в ряде случаев лишь временной мерой, призванной решить неотложные проблемы, вызванные заболеванием, и подготовить пациента к реконструктивной операции.
Основная масса пациентов со стомой - это люди старше 50 лет, перенесшие операции по поводу злокачественных новообразований толстой и прямой кишки. Однако рак не единственная причина формирования стомы: встречаются пациенты более молодого возраста, оперированные по поводу неспецифического язвенного колита и болезни Крона, семейного полипоза кишечника, дивертикулярной болезни и травм, осложненных кишечной непроходимостью или перитонитом. Для большинства из них стома - временная мера, но часть пациентов вынуждены жить со стомой многие годы.
Если формирование стомы происходит в плановом порядке, больные, как правило, соглашаются на такой результат оперативного вмешательства, поскольку знают, что через определенное время стома будет ликвидирована. Обычно после закрытия временных стом функции кишечника восстанавливаются в полном объеме.
С другой стороны, выведение постоянной стомы создает у больного целый комплекс технических и психологических проблем. Еще тяжелее воспринимается факт формирования стомы в случае экстренного хирургического вмешательства по поводу острой кишечной непроходимости, перфорации опухоли и кровотечения, когда стома выводится по жизненным показаниям.
Постоянная колостома неизбежна, если после резекции кишечника оставшейся части кишки недостаточно, чтобы соединить здоровый участок с анальным отверстием и обеспечить естественное функционирование кишечника.
Необходимость формирования постоянной стомы чаще всего возникает при выполнении так называемой брюшно-промежностной экстирпации прямой кишки, когда полностью удаляются прямая кишка, анальный канал и мышцы анального сфинктера, а также в результате тотальной колпроктэтомии при тяжелом течении болезни Крона и язвенного колита.
Внимание и участие врача в информировании и обучении пациента, а также доступность современных средств ухода за стомой позволяют большинству больных впоследствии сохранить работоспособность и привычную повседневную активность. В ряде клиник организованы центры, в которых работает персонал, специализирующийся на уходе за стомированными пациентами и обучающий правилам ухода за стомой.
Восстановительные операции у пациентов со стомой
Современные возможности колоректальной хирургии позволяют все чаще положительно решать вопрос о выполнении реконструктивных операций пациентам, у которых объем хирургического вмешательства ранее не предполагал технической возможности восстановления непрерывности кишечника. Квалификация хирургов-колопроктологов ЕМС, опыт проведения таких операций и техническая оснащенность операционных позволяют выполнять операцию любой степени сложности, единственным условием является возможность проведения реконструктивной операции, которая оценивается индивидуально у каждого стомированного пациента.
Частые вопросы пациентов с илео- и колостомой
В какие сроки может быть выполнена реконструктивная операция?
Сроки закрытия стомы зависят от многих факторов: причины формирования стомы, сопутствующих заболеваний, осложнений после операции, общего состояния и возраста пациента. Оптимальный срок проведения реконструктивной операции - в период от 2-х до 3-х месяцев после формирования стомы. Чем больше «возраст» длительно существующей стомы, тем чаще возникают такие осложнения, как рубцовое сужение, выпадение кишки, параколостомические грыжи, свищи и абсцессы, которые технически осложняют проведение операции.
Как определить, возможно ли выполнить реконструктивную операцию?
Для того, чтобы определить перспективность и возможность восстановительной операции по закрытию стомы, необходимо тщательное обследование больного. Следует оценить состояние как функционирующего, так и отключенного отделов толстой кишки. С этой целью пациенту выполняется колоноскопия/колонография/ирригоскопия, КТ органов брюшной и грудной полости, МРТ малого таза (особенно важно для пациентов, оперированных по поводу злокачественных новообразований, с целью исключения рецидивов и метастазов опухоли).
Если стома была выведена в результате операции по поводу язвенного колита, необходимо обследовать сохранные участки кишки на предмет трансформации воспалительного процесса в рак, а также оценить сохранность функции анального канала и сфинктера. Только после полного обследования планируется определенный объем хирургического вмешательства.
Как проходит операция?
Суть реконструктивной операции - закрытия стомы - заключается в восстановлении непрерывности кишки путем соединения концов оставшихся частей кишки - создания так называемого анастомоза, надежность которого обеспечивается современными сшивающими аппаратами – степлерами.
Технические сложности при проведении операции могут быть связаны с рубцово-спаечными процессами в брюшной полости, а также с малым размером оставшейся части прямой кишки или с ее полным отсутствием. В таких случаях современные методики предусматривают проведение пластики прямой кишки, и в большинстве случаев удается восстановить адекватную функцию держания и выделения.
Колопроктологи ЕМС имеют опыт реконструкций кишечника в сроки от 3-4 месяцев до 10 лет после формирования стомы, в том числе у пациентов с «грузом» сопутствующих заболеваний. Проблемы терапевтической подготовки пациента к операции успешно решаются в условиях многопрофильного стационара с участием кардиолога, пульмонолога, нефролога и других специалистов.
Безусловно, послеоперационный период после закрытия стомы потребует привыкания к новому режиму работы кишечника, обусловленному особенностями проведенной операции. Мотивация на преодоление возможных проблем и всесторонняя поддержка специалистов Хирургической Клиники ЕМС помогут пациенту обрести новое, более высокое качество жизни.
Закрытие колостомы любой пациент воспринимает с радостью, ведь у него появляется шанс, хоть и не сразу, отправлять свои нужды через анальное отверстие, находящееся на конце прямой кишки, а не на животе и делать это по собственному желанию. Однако к долгожданной нормализации стула нужно пройти длинный путь восстановления функционирования толстого кишечника. Как проходит операция по закрытию колостомы и когда закончится сопряжённый с множеством неудобств отрезок жизни, именуемый жизнью после колостомы.
Операция по удалению колостомы
В отличие от илеостомы колостома – отверстие для вывода каловых масс с отдела толстого кишечника.
У колостомы есть некоторые преимущества перед илеостомой:
- Хоть и неконтролируемые, но позывы к дефекации – есть возможность, за несколько минут морально подготовиться.
- Кал практически сформированный – кожа около стомы подвергается меньшим раздражениям.
- Ход операции по наложению колостомы так же, как и ход операции по её закрытию, состоит из меньшего количества этапов.
- Диета не такая жёсткая.
- Период восстановления занимает в 2-3 раза меньше времени, чем, если закрывается стома для тонкого кишечника.
Ход операции по закрытию колостомы состоит из следующих этапов:
- При двуствольной стоме делается надрез между двумя отверстиями, а при одноствольной – длина разреза зависит от длины продольного разреза кишки толстого кишечника, который делался перед наложением колостомы.
- Наружу извлекается участок кишки, на котором проводилось стомирование.
- При двуствольной – зашиваются отверстия, а при одноствольной – соединяются функционирующие концы кишки. Как правило, закрытие стомы концевого (одноствольного вида) проводится с удалением участка кишки, который разрезался продольно, плюс 10-15% сверх данной длины, а это уже резекция кишечника, то есть кишечник не будет функционировать как перед стомированием. Последствия выражаются в быстрой дефекации от 15 минут до 2 часов после принятия пищи. Соответственно, чтобы повысить усвояемость полезных веществ, нужно либо съедать в несколько раз больше, либо перейти на калорийное и частое питание 5 раз в день и больше. Следовательно, ход операции по закрытию двуствольной стомы проще для хирурга и пациента, чем операция по закрытию стомы с одним отверстием.
- Аккуратно сшиваются мышечные ткани, и накладывается верхний шов. Швы накладываются саморассасывающимися нитками типа кетгут.
- Проводится проверка степени герметичности кишечного отдела.
Операция по удалению колостомы в среднем продолжается 100-120 минут, а в некоторых случаях до 3 часов. Несмотря на то что реконструктивно восстановительная операция поручается только профессионалам, в виду физиологических особенностей организма некоторых пациентов, например, проблемы с сердцем, колоколостома и ликвидация стомы, могут проводиться в 2 этапа с перерывом в несколько дней. Если пациент не сможет выдержать действие общего наркоза, то колостому не закрывают, пока сердце не сможет справиться с необходимой нагрузкой.
Осложнения и противопоказания
Полностью восстановить былую функциональность кишечника удаётся в 40% случаев. Часто после закрытия колостомы могут возникнуть осложнения как в области стомы, где выполнялись операционные действия, так и при функционировании кишечника после длительного периода. Основные осложнения возникают при удалении одноствольной (концевой колостомы, так как данный вид не является временным.)
При удалении как одноствольной, так и двуствольной стомы могут возникнуть следующие осложнения:
- Перфорация или разрыв кишечника в области стомирования.
- Выпадение прямой кишки.
- Нагноение или воспаление в области бывшей стомы.
- Возникновение непроходимости в стомированной области из-за накапливания каловых масс в области швов.
Нельзя делать колоколостомирование:
- если атрофировались или были повреждены мышцы сфинктера;
- после длительного курса химиотерапии;
- при атрофии или повреждении ворсинчатого эпителия более чем на 50% - возможны застои каловых масс с последующим сепсисом;
- если при выполнении стомы было удалено более 30% кишечного тракта, кроме вывода с прямой кишки.
Восстановление
Дату окончания восстановительного комплекса послеоперационной реабилитации может огласить только лечащий врач после проведения диагностики состояния кишечника.
Послеоперационная реабилитация включает в себя соответственную диету и строгий режим дня.
Диета выглядит следующим образом:
- первые 3-5 дней после операции – капельницы с необходимыми веществами;
- 5-12 день – жидкие каши с сахаром;
- 12-21 день – в рацион постепенно вводятся продукты, кроме сырых овощей и фруктов;
- сырую капусту, кожуру от яблок, жаренную и острую пищу, а также бобовые и кукурузу нельзя употреблять 90 дней и дольше после проведения операции.
При отсутствии лечения некоторых заболеваний у пациента могут развиваться такие осложнения, которые можно устранить только при помощи оперативного вмешательства.
В таких случаях специалисты прибегают к методу под названием колостомия.
Что это такое?
Под колостомой принято понимать задний проход искусственного типа. Во время оперативного вмешательства врачи подсоединяют ее к брюшной стенке и выводят наружу через брюшину. Образовавшиеся фекалии продвигаются по кишечному тракту, доходят до отведенного хода и выпадают в специализированный мешочек.
Зачастую такое оперативное вмешательство производится в тот момент, когда появляется необходимость в обходе прямокишечного участка на послеоперационном этапе, при травмировании, образовании опухолей и развитии воспалительных процессов.
Если полностью привести в норму нижний отдел кишечника не представляется возможным, то колостома приобретает постоянный характер. Здоровому человеку с легкостью удается держать под контролем процессы опорожнения пищеварительного канала. За это отвечает сфинктер.
У больного с колостомой испражнения выходят через искусственное устройство. При этом пищеварительная функциональность органа не подвергается нарушению.
Показания к назначению
Операция по закрытию колостомы может иметь кратковременный или непрерывный характер. В детском возрасте зачастую устанавливают колостому кратковременного типа.
Показания к назначению заключаются в:
- недержании кала;
- забивании кишечного прохода опухолями;
- травмах кишечных стенок в результате огнестрельной или механической поврежденности;
- наличии серьезных патологий в виде дивертикулита, раковых новообразований, колита ишемического подтипа, полипоза, неспецифического язвенного колита, абсцессов кишечных стенок, перфорации;
- рецидивах раковых образований в мочевыводящих и маточных тканевых структурах, цервикальном канале или прямой кишке;
- наличии осложненных проктитов после лучевой методики лечения при раке цервикального канала;
- формировании внутренних свищей от прямой кишки к влагалищу или мочевому пузырю;
- предоперационных подготовительных мероприятиях от расхождения швов и их загноения;
- развитии врожденных аномалий в виде болезни Гиршпрунга, непроходимости мекония у новорожденных, недоразвитости ануса;
- выполнении ректосигмоидной резекции, когда швы неустойчивы.
Операции кишечника могут выполняться в срочном порядке, когда состояние пациента осложнено неблагоприятными последствиями.
Типы оперативного вмешательства
Расположение колостомы определяется только врачом исходя из симптоматики и результатов исследования. Усложнить постановку стомы может наличие рубцов или шрамов. Также стоит учитывать состояние жировой прослойки и мышечных структур.
Больным может проводиться накладывание или закрытие колостомы. Также осуществляется вмешательство реконструктивно-восстановительным способом. Каждая форма манипуляции имеет свою специфику и требуют определенного подхода.
Этот вид манипуляции производится под общим наркозом
- Схема осуществления операции заключается в следующем:
- Доктор выполняет небольшой надрез, который задевает не только кожный покров, но и подкожную клетчатку.
- Второй этап основывается на разделении мышечных структур по направлению волокон. Для избежания передавливания пищеварительного канала отверстие делают большим. Ко всему этому, учитывают вес больного и длительность наложения стомы.
- Кишку выводят петлями наружу и производят на них небольшой разрез.
- После этого кишка пришивается к мышечному волокну брюшины, а края закрепляются на кожном покрове.
Иммунная система долгое время сопротивляется, так как воспринимает все манипуляции за чужеродные тела. Это может привести к истощению и воспалению тканей, поэтому требуется регулярная обработка.
Операции по закрытию стомы принято называть колостомией. Колостому кратковременного характера перекрывают только спустя два-шесть месяцев после наложения. Этот тип оперативного вмешательства представляет собой ликвидирование искусственно созданного аноректального прохода.
Главным условием является отсутствие преград к нижним областям кишечного тракта до ануса.
Схема при выполнении операции основывается на следующем:
В каждом случае между выполнением операции и удалением стомы должно пройти какое-то время, может быть десять недель. За это время улучшается общее состояние пациента, укрепляется место колостомии, вырабатывается местный иммунитет к инфицированному содержимому кишки, проходит всякая инфекция раны, и заживают раны от технических процедур, проделанных на дистальной толстой кишке.
Этот период может резко сократиться, если колостомия была сделана для декомпрессии или выведения наружу травмированной нормальной толстой кишки. Иногда колостомия частично или полностью закрывается сама после ликвидации непроходимости, что позволяет фекальному потоку вернуться к своему нормальному пути через место анастомоза. После операции Микулича прежде, чем пытаться закрыть колостомию, хирург должен убедиться, что костный вырост удален. Удаление стомы следует отложить до тех пор, пока не спадет отек и уплотнение кишки около отверстия колостомии, и к кишке не вернется ее нормальный вид. Проходимость анастомоза кишки, дистальной к колостомии, следует подтвердить бариевыми исследованиями.
Подготовка к удалению стомы
За несколько дней до операции пациенту назначают бесшлаковую диету и антибиотики перорально, а кишечник опорожняют как можно полнее. В течение суток до операции делают многократные промывания в обоих направлениях через отверстие колостомии, чтобы опорожнить толстую кишку.
Можно использовать спинно-мозговую или общую анестезию. Местная анестезия противопоказана при наличии инфекции около раны.
Методика операции удаления стомы
Пациента кладут в удобное положение лежа на спине. Дополнительно к обычной подготовке кожи, кожу вокруг искусственного заднего прохода тщательно выбривают, а в отверстие колостомии вводят стерильный марлевый тампон.
Держа кусок марли в просвете кишки, делают овальный разрез через кожу и подкожную ткань вокруг колостомии. Хирург вводит свой указательный палец в стому в качестве направляющего ориентира для предотвращения разреза через стенку кишки или отверстия в брюшинной полости во время того, как кожу и подкожную ткань разделяют тупым и острым способом. В случае, когда стома уже действовала некоторое время, прежде чем приступать к закрытию, следует иссечь кольцо рубцовой ткани у стыка слизистой оболочки и кожи. Продолжая держать указательный палец в просвете кишки, хирург делает ножницами разрез вокруг края слизистого загиба. Этот разрез ведут через серозно-мышечный слой вниз в подслизистую, стараясь создать отдельные слои для закрытия. Натягивая край слизистой оболочки пинцетами, ее закрывают в поперечном направлении к продольной оси кишки. Используют непрерывный шов типа Коннелла из тонкого кетгута или узловые швы из тонкого шелка 0000 на французской игле. После закрытия слизистой оболочки, созданный ранее серозно-мышечный слой, освобожденный от жира, сближают узловыми швами Холстеда из тонкого шелка. Рану после удаления стомы многократно промывают, а вокруг раны накладывают чистые полотенца. Все инструменты и материалы убирают, меняют перчатки, и закрывают рану только чистыми инструментами. Закрытую часть кишки держат на одной стороне, разделяя при этом изогнутыми ножницами прилегающую фасцию. Отделению фасции от кишки способствует обнажение шелковых швов, ранее наложенных для фиксации кишки на время колостомии. При этом методе закрытия полость брюшины не вскрывается. Хирург большим и указательным пальцем проверяет проходимость кишки. Если в брюшине было случайно сделано небольшое отверстие, его тщательно закрывают узловыми швами из тонкого шелка. Рану многократно промывают теплым физраствором. Линию шва придавливают пинцетом, в то время как края расположенной выше фасции сближают узловыми швами из шелка 00. У нижнего угла раны можно вывести резиновый дренаж. Подкожную ткань и кожу закрывают послойно как обычно. Некоторые предпочитают не делать закрытия кожи из-за возможной инфекции.
Послеоперационный уход после удаления стомы
В течение нескольких дней назначают парентерально жидкости и антибиотики. В течение нескольких дней дают прозрачные жидкости, затем бесшлаковую диету. К обычно диете можно вернуться после того, как кишечник начнет действовать. Если образуется уплотнение, могут помочь горячие компрессы на рану. Иногда на месте закрытия возникает протечка, но не следует прибегать ни к каким срочным мерам, чтобы ликвидировать свищ, потому что часто закрытие происходит самопроизвольно. Пациенту рано разрешают вставать с постели.
Основной метод лечения рака прямой кишки – оперативное вмешательство. В борьбе с опухолями современная онкология сочетает в себе несколько способов лечения. Иногда, чтобы справиться с болезнью, перед хирургическим вмешательством может быть назначена химиолучевая терапия. Однако именно операция по удалению злокачественной опухоли является самым результативным, хоть и радикальным, способом лечения данного заболевания. Многих пациентов интересует вопрос процента выживаемости после операции. Сколько живут после операции рака прямой кишки, и каким должен быть восстановительный период, чтобы полностью победить недуг?
Прежде, чем ответить на эти вопросы, необходимо знать, какие именно оперативные методы применяются в лечении рака прямой кишки, их особенности проведения, а так же правила реабилитации.
В настоящее время, врачи при раке прямой кишки назначают 2 вида оперативных методов лечения, которые делятся на паллиативные и радикальные. Первые направлены на улучшение самочувствия и качества жизни пациентов. Радикальная операция по удалению рака прямой кишки позволяет ликвидировать развивающееся новообразование и метастазы. Если брать во внимание хирургическую технику проведения подобной операции, то этот метод является в медицине достаточно сложным.
Больной орган располагается в самой глубине малого таза и крепится к крестцу. Рядом с прямой кишкой находятся крупные кровеносные сосуды, которые обеспечивают доставку крови к мочеточникам и ногам. Нервы, расположенные вблизи прямой кишки, контролируют деятельность мочевыводящей и половой системы. На сегодняшний день разработано несколько методов радикальных операций:
Передняя резекция .
Такое оперативное вмешательство назначается, когда опухоль локализована в верхнем отделе прямой кишки. Хирург делает надрез в нижней части живота и удаляет соединение сигмовидной и прямой кишки. Как известно, в процессе операции также устраняются опухоль и прилегающие к ней здоровые участки тканей.
Низкая резекция.
Операция выполняется при наличии опухоли в средних и нижних отделах кишечника. Данный метод носит название тотальной мезоректумэктомии и считается в медицине стандартным способом для удаления новообразования именно в данных отделах прямой кишки. Доктором при таком оперативном вмешательстве выполняется практически полное удаление прямой кишки.
Брюшно-промежностная экстирпация .
Операция начинается с двух разрезов – в области живота и промежности. Метод направлен на удаление прямой кишки, участков анального канала и окружающих тканей.
Местная резекция позволяет удалить мелкие опухоли на первой стадии рака прямой кишки. Для ее выполнения применяется эндоскоп – медицинский инструмент с небольшой камерой. Такая эндоскопическая микрохирургия позволяет успешно бороться с новообразованиями на первичных стадиях заболевания. В случае, когда опухоль находиться вблизи ануса, эндоскоп может не применяться хирургом. Хирурги злокачественную опухоль пациенту удаляют непосредственно с помощью хирургических инструментов, которые вводятся через анальное отверстие.
В современной медицине также существуют новые способы оперативного лечения рака прямой кишки. Они позволяют сохранить сфинктер органа, поэтому радикальные меры применяются в хирургии редко. Одним из таких методов является трансанальное иссечение.
Способ используется для устранения небольших опухолей, которые локализованы в нижнем отделе прямой кишки. Для выполнения операции используется специальное оборудование и медицинские инструменты. Они позволяют ликвидировать небольшие участки прямой кишки и сохранить окружающие ткани. Данная операция выполняется без устранения лимфатических узлов.
Злокачественная опухоль прямой кишки также может быть удалена при помощи открытой лапароскопии. При лапароскопическом методе хирургом выполняются несколько небольших разрезов в брюшной полости. В орган через один разрез вводится лапароскоп с камерой, который оснащен подсветкой. Хирургические инструменты для удаления опухоли вводятся через остальные разрезы. Лапароскопия отличается от полостных операций быстрым восстановительным периодом и техникой проведения хирургического вмешательства.
Непосредственно после операции многим пациентам создается специальная стома для выведения испражнений. Собой она представляет искусственное отверстие в животе, к которому прикрепляется сосуд для сбора каловых масс. Стома выполняется из открытого участка кишечника. Отверстие может быть временным либо оставлено навсегда. Временная стома создается хирургами для заживления прямой кишки после ректального вмешательства. Такого рода отверстие, созданное на время, закрывается хирургами через несколько месяцев. Постоянное отверстие требуется только в том случае, когда опухоль находилась около ануса, то есть достаточно низко в прямой кишке.
В случае, когда рак поражает расположенные рядом с прямой кишкой органы, выполняются обширные операции по удалению опухоли – тазовая экзентерация, которая включает обязательное удаление мочевого пузыря и даже половых органов.
Иногда раковая опухоль может создать непроходимость кишечника, блокируя орган и вызывая рвоту и боли. В подобной ситуации применяются стентирование либо хирургическое вмешательство. При стентировании в заблокированный участок вводится колоноскоп, который удерживает кишку открытой. При оперативном методе заблокированный участок удаляется хирургом, после чего создаётся временная стома.
Подготовка к операции по удалению рака прямой кишки
Операция при раке прямой кишки требует обязательной подготовки. За сутки перед хирургическим вмешательством проводится полное очищение кишечника от каловых масс. Данные действия необходимы для того, чтобы бактериальное содержимое кишки не попало во время операции в брюшину и не вызвало нагноение в послеоперационном периоде. В тяжёлых случаях при попадании инфекции в брюшную полость может развиться такое опасное осложнение, как перитонит.
При подготовке к радикальной операции врачом могут быть назначены определенные лекарственные препараты, которые позволяют очистить кишечник. От приёма данных средств нельзя отказываться. Важно точно следовать всем врачебным рекомендациям перед операцией – принимать нужное количество жидкости, не употреблять пищу и т.д.
Восстановление после операции
Реабилитация в больнице
Хирургическое вмешательство по удалению рака требует соблюдения всех врачебных рекомендаций в восстановительном периоде. Операция по удалению рака прямой кишки позволяет улучшить качество жизни больных людей и увеличивает процент выживаемости при заболевании. Сегодня хирурги нацелены на проведение органосохраняющих методов и стремятся свести к минимуму различные функциональные нарушения организма после проведения операции. Межкишечный анастомоз позволяет сохранить непрерывность кишки и сфинктера. В подобном случае стома не выводится на стенку кишечника.
Восстановление организма начинается ещё в реанимации. Под наблюдением персонала больной отходит от наркоза. Медицинский контроль позволит купировать возможные осложнения, предотвращает кровотечение. На вторые сутки после операции врач разрешает садиться. Ни в коем случае не следует отказываться и продолжать лежать.
После оперативного вмешательства боли в животе и дискомфорт снимаются приемом анальгетиков. Обо всех недомоганиях требуется сообщать медицинскому персоналу. Принятие лекарств позволит облегчить состояние. Врачом может быть назначена спинальная либо эпидуральная анестезия при помощи инъекций. Обезболивающие препараты также могут вводиться в организм с помощью капельниц. В область операционной раны может быть помещён специальный дренаж, который предназначается для оттока лишней жидкости. Спустя несколько дней он убирается.
Самостоятельно есть и пить можно через два-три дня после операции. Пища обязателно должна состоять только из полужидких каш и протертых супов. Еда не должна содержать жир.
На пятый день врач разрешает движение. Для заживления кишечника необходимо носить специальный бандаж. Подобное приспособление необходимо для понижения нагрузки на мускулатуру брюшного пресса. Бандаж также позволяет обеспечить равномерное давление в брюшной полости и способствует эффективному заживлению послеоперационных швов.
При наличии искусственного отверстия (стомы) оно будет опухшим в первые дни. Однако уже через несколько недель стома уменьшается в размере и сокращается. Обычно послеоперационное пребывание в стационаре не занимает более семи дней. Если на операционную рану хирургом наложены клипсы либо швы, то они снимаются через десять дней.
Реабилитация дома: важные моменты
Операция по удалению рака прямой кишки – серьезное хирургическое вмешательство. После выписки из клиники очень важно направить свое внимание на недопущение нагрузок на пищеварительный тракт. Необходимо придерживаться специальной диеты. Из ежедневного рациона исключаются продукты с высоким уровнем клетчатки, свежие овощи и фрукты, большие куски пищи. Ни в коем случае нельзя употреблять в пищу различные копчености и жареные блюда. Меню должно состоять из каш, супов-пюре и отварных овощных блюд.
Многие пациенты отмечают значительные изменения в работе кишечника после проведения ректальной операции. Особенно много времени на полное восстановление понадобиться при проведении тотальной мезоректумэктомии. При такой сложной операции кишечник восстанавливается только через несколько месяцев. После хирургического вмешательства возможны поносы, увеличенное количество дефекаций, недержание каловых масс, вздутие кишечника. На деятельность органа также может повлиять проводимая перед операцией лучевая терапия.
Со временем нарушения в работе кишечника проходят. Восстановить деятельность органа позволит регулярный приём пищи мелкими, частыми порциями. Также важно выпивать ежедневно большое количество жидкости. Для быстрого исцеления необходимо есть белковые продукты – мясо, рыбу, яйца. Общее питание должно быть хорошо сбалансированным.
При возникновении диареи следует употреблять продукты с низким содержанием клетчатки. Со временем рацион питания полностью восстанавливается, и в меню постепенно вводятся продукты, которые ранее могли вызвать серьёзные проблемы в работе органа. При сохранении прежнего рациона питания необходимо обратиться за помощью к диетологу.
В восстановительном периоде важно проводить необходимые упражнения, которые направлены на укрепление мышц прямой кишки и сфинктера. Выполнение специальной гимнастики предотвратят возникновение недержания стула, помогут наладить сексуальную жизнь и нормальную деятельность органа.
Отзывы об операции и восстановлении после нее
Отзыв №1
У меня была опухоль в нижнем участке прямой кишки. Операцию назначили серьёзную и радикальную. Была выведена колостома в стенку живота. Восстановление после операции заняло очень много усилий, средств и времени.
Сегодня прошло уже три года после проведения операции. Я постоянно сдаю все необходимые анализы и прохожу регулярные обследования. Пока никаких осложнений не было выявлено. Поэтому я благодарен врачам за положительный результат.
Кирилл, 49 лет - Казань
Отзыв №2
Тоже делали отверстие после удаления опухоли прямой кишки. Врач объяснил мне, что только без колостомы только в немногих случаях восстанавливаются функции кишечника. После была проведена операция по закрытию стомы. Уже пять лет я не вспоминаю об операции. Вместе с хирургами мне удалось победить болезнь! Но диету я соблюдаю до сих пор и стараюсь пролечиться в санаториях раз в год.
Анатолий, 52 года - Спб
Отзыв №3
Моей маме удаляли опухоль в прямой кишке в 65 лет. Перед операцией ей не делали никакого облучения. Стому в животе тоже не выводили, а функции кишечника наладились достаточно быстро.
Наша семья твёрдо верила в успех операции. Сегодня прошло с момента операции два месяца. Мама чувствует себя отлично, ходит с палочкой, кушает нежирные отварные блюда и свежие овощи.
Ирина, 33 года - Новосибирск
Колостома – это искусственно созданный свищ для сообщения толстой кишки с внешней средой (colon- ободочная кишка, stoma- отверстие).
Накладывается она для отведения каловых масс в тех случаях, когда естественный пассаж каловых масс по кишечнику до заднего прохода невозможен по тем или иным причинам.
Colon - это основная часть толстой кишки. Основная функция ее – это формирование каловых масс, их продвижение и выведение через анальный проход наружу. Ободочная кишка состоит из следующих отделов:
Слепая кишка. Восходящая ободочная. Поперечно ободочная. Нисходящая ободочная. Сигмовидная.
Из тонкой кишки в толстую поступает переваренная пищевая кашица (химус). Она жидкая. По мере продвижения по толстому кишечнику происходит всасывание воды и на выходе образуются оформленные каловые массы. Поэтому содержимое восходящей кишки все еще жидкое, и имеет слабощелочную реакцию. Чем ближе к выходному отделу кишки, тем содержимое плотнее.
Сигмовидная кишка переходит в прямую кишку. Сфинктерный аппарат прямой кишки удерживает каловые массы в ампулярном отделе. При достаточном наполнении его возникает позыв к акту дефекации, который бывает у здорового человека примерно один раз в сутки. Так происходит естественный процесс выведения кала наружу.
Когда показана колостомия
Совершенно очевидно, что создание свища толстой кишки для противоестественного отхождения каловых масс – мера очень крайняя, и проводится она по жизненным показаниям. Колостома может быть наложена на какое-то время или навсегда (постоянная стома).
В последнее время интенсивно разрабатываются и внедряются сфинктеросохраняющие операции. Но, несмотря на это, около 25% операций на толстом кишечнике заканчиваются наложением стомы.
В каких случаях может возникнуть такая ситуация:
Неоперабельная опухоль. В случае, если невозможно провести радикальную операцию (например, опухоль проросла в соседние органы или же пациент очень ослаблен, с отдаленными метастазами), колостомия проводится как паллиативная операция. После радикального удаления аноректального рака. При расположении опухоли в ампулярном и среднем отделах проводят экстирпацию прямой кишки вместе с ее сфинктером, и естественное опорожнение кишечника становится невозможным. Аноректальное недержание кала. Врожденные аномалии выходного отдела кишечника. Несостоятельность ранее наложенного анастомоза. Кишечная непроходимость. Колостома в данном случае накладывается в завершение первого этапа операции после устранения препятствия. По истечении некоторого времени она убирается. Травма кишечника. Кишечно-влагалищные или кишечно-пузырные свищи на время их лечения. Тяжелое течение язвенного колита или дивертикулита с кровотечением и перфорацией кишечника. Ранения промежности. Постлучевые проктосигмоидиты.
Виды колостом
Как уже говорилось, стома может быть
Восходящая стома (асцендостома). Поперечная стома (трансверзостома). Нисходящая стома (десцендостома). Сигмостома.
Двуствольная (петлевая) - в основном временная. Одноствольная (или концевая) – чаще постоянная.
Подготовка к операции
Колостомия – это почти всегда заключительная часть другой операции (устранение кишечной непроходимости, резекции толстой кишки, гемиколэктомии, ампутации и экстирпации прямой кишки). Поэтому подготовка к операции – стандартная для всех операций на кишечнике. В случае планового вмешательства это:
Колоноскопия. Ирригоскопия. Анализы крови и мочи. Биохимические показатели крови. Коагулограмма. Электрокардиограмма. Флюорография. Маркеры инфекционных заболеваний. Осмотр терапевта. Очищение кишечника с помощью очистительных клизм или осмотического лаважа кишечника.
В случаях тяжелого состояния пациента (анемия, истощение) проводится по возможности предоперационная подготовка – переливание крови, плазмы, белковых гидролизатов, восполнение потерь жидкости и электролитов.
Довольно часто наложение колостомы является исходом экстренных операций по поводу развившейся кишечной непроходимости. В этих случаях подготовка минимальна, необходимо как можно скорее устранить непроходимость. Если состояние пациента очень тяжелое, хирурги на первом этапе минимизируют вмешательство: накладывают колостому выше места обтурации, а основное вмешательство, направленное на устранение причины непроходимости, откладывают до стабилизации состояния пациента.
Формирование временной колостомы
Обычно как временная мера формируется двуствольная колостома (на брюшную стенку выводятся два конца кишки – приводящий и отводящий).
временная двуствольная колостома
Удобнее всего формировать колостому из поперечной или сигмовидной кишки, имеющих длинную брыжейку, их достаточно легко вывести в рану.
Разрез для выведения колостомы проводят отдельно от основного лапаротомического разреза.
Кожа и подкожный слой иссекается круговым разрезом. Крестообразно рассекается апоневроз. Разводятся мышцы. Рассекается париетальная брюшина, ее края подшиваются к апоневрозу. Таким образом создается тоннель для вывода кишки.
В брыжейке мобилизованной кишки делается отверстие, в него проводится резиновая трубка. Потягивая за концы трубки, хирург выводит петлю кишки в рану.
На место трубки вводится пластиковая или стеклянная палочка. Концы палочки укладываются на края раны, петля кишки как бы висит на ней. Петля кишки подшивается к париетальной брюшине.
Через 2-3 дня, когда париетальная и висцеральная брюшины срастутся, проводят разрез выведенной петли (прокалывают, затем проводят разрез электроножом). Длина разреза обычно составляет 5 см. Задняя неразрезанная стенка кишки образует так называемую «шпору» - перегородку, разделяющую проксимальное и дистальное колено стомы.
При правильно сформированной двуствольной колостоме все фекальные массы выводятся через приводящий конец наружу. Через дистальный (отводящий) конец кишки возможно выделение слизи, по нему можно вводить лекарственные препараты.
Закрытие временной колостомы
Закрытие временной колостомы проводят в сроки, индивидуальные для каждого пациента. Это может быть и несколько недель, и несколько месяцев. Зависит это от диагноза, прогноза, состояния самого больного.
Закрытие колостомы – это отдельная операция. Она может быть проведена несколькими способами:
Петля кишки отделяется острым путем от кожи и других слоев брюшной стенки. Края дефекта кишки освежаются и дефект ушивается. Петлю кишки погружают в брюшную полость. Послойно ушивается брюшина и брюшная стенка. Стомированный участок кишки отделяется от кожи. На оба конца петли накладываются кишечные зажимы. Резецируется участок кишки со вскрытой петлей и накладывается анастомоз «конец в конец» или «конец в бок».
Постоянная колостома
Наиболее частая причина для установления постоянной колостомы – это рак нижнеампулярного и среднеампулярного отделов прямой кишки. При такой локализации опухоли провести операцию с сохранением анального сфинктера практически невозможно. При этом лечение по онкологическим критериям считается радикальным: максимально широко удаляется сама опухоль, регионарные лимфоузлы. Если нет отдаленных метастазов, пациент считается излеченным, но…ему предстоит жить без прямой кишки.
Поэтому от качества сформированной колостомы напрямую зависит качество жизни пациента.
Место формирования колостомы намечают заранее перед операцией. Обычно это середина отрезка, соединяющего пупок и гребень подвздошной кости слева. Кожа в этом месте должна быть ровная, без рубцов и деформаций, так как они могут помешать плотному прилеганию калоприемников. Делается метка в положении лежа, затем корректируется в положении стоя (у пациентов с выраженным подкожно-жировым слоем могут быть кожные складки).
Постоянная стома, как правило, одноствольная, то есть на брюшную стенку выводится только один конец кишки (проксимальный) для отведения кала.
На заключительном этапе операции (резекции прямой кишки, операции Гартмана) на месте разметки делается разрез кожи, подкожной клетчатки и прямой мышцы живота. Рассекается париетальная брюшина, по краям раны она сшивается с апоневрозом и мышцами.
Петля кишки выводится в рану, пересекается. Отводящий конец ушивается наглухо и погружается в брюшную полость. Проксимальный конец выводится в рану.
Возможно формирование двух видов колостом:
Плоская – кишка подшивается к апоневрозу и париетальной брюшине, почти не выступает над поверхностью кожи. Выступающая – края кишки выводятся в рану на 2-3 см, стягиваются в виде «розочки» и подшиваются к брюшине, апоневрозу и коже.
Важно, чтобы разрез кожи и апоневроза не был слишком мал, кишка должна выводиться без натяжения и скручивания, выводимый конец кишки должен иметь хорошее кровоснабжение. При соблюдении всех этих условий минимизируется риск осложнений и нарушений функционирования колостомы в дальнейшем.
После операции, как жить с колостомой
После наложения стомы необходимо некоторое время для приживления кишки. Поэтому несколько суток пациент получает только парентеральное питание. Разрешается пить жидкость через сутки.
На 3-й день после операции разрешается принимать жидкую и полужидкую пищу.
После операции наложения колостомы пациент находится в стационаре от 10 до 14 дней. За это время его научат уходу за колостомой и пользованию калоприемниками.
Очень важна психологическая подготовка пациента еще до операции. Известие о том, что ему предстоит жить с противоестественным задним проходом, воспринимается очень тяжело. Из-за недостаточной информации и недостаточной психологической поддержки некоторые больные отказываются от такой операции, обрекая себя на гибель.
С колостомой можно жить долгое время. Современные калоприемники и средства по уходу за стомами позволяют вести нормальную полноценную жизнь.
Возможные осложнения после стомирования
Некроз кишки. Развивается при нарушении ее кровоснабжения, если кишка во время операции плохо мобилизована и слишком натянута брыжейка, прошит кровеносный сосуд или она ущемляется в недостаточно широком разрезе апоневроза. При некрозе кишка синеет, затем чернеет. Устраняется некроз повторной операцией. Параколостомические абсцессы. Возникают при попадании инфекции. Кожа вокруг стомы краснеет и припухает, усиливается боль, повышается температура тела. Ретракция (западение) стомы. Также может возникнуть при нарушении техники операции (слишком сильное натяжение). Требует хирургической реконструкции. Эвагинация (выпадение) кишки. Стриктура колостомы. Может развиться постепенно в результате рубцевания окружающих стому тканей. Сужение выхода может осложниться кишечной непроходимостью. Раздражение, мокнутие кожи вокруг стомы, присоединение грибковой инфекции.
Уход за стомой
На адаптацию к стоме потребуется некоторое время (от нескольких месяцев до года).
Выведенная на кожу стенка кишки некоторое время после операции будет отечна. Постепенно она будет уменьшаться в размерах (стабилизруется за несколько недель). Слизистая оболочка выведенной кишки имеет красный цвет.
Дотрагивание до стомы во время ухода не причиняет боли и дискомфорта, так как слизистая оболочка почти не имеет чувствительной иннервации.
Первое время после операции каловые массы будут выделяться непрерывно. Постепенно можно добиться выделения их несколько раз в день.
Чем ниже по ходу кишечника расположена колостома, тем более оформленный кал будет выходить из нее.
При расположении колостомы на сигмовидной кишке возможно даже накапливание каловых масс и выделения их один раз в день по типу произвольного стула.
Видео: уход за колостомой
Калоприемники
Для сбора каловых масс из колостомы существуют калоприемники – одноразовые или многоразовые емкости с приспособлениями для крепления к телу.
Калоприемник представляет собой пластиковый пакет с клеящейся к телу основой.
Однокомпонентные калоприемники. Это одноразовый пакет, который непосредственно клеится к коже. При наполнении пакета до середины объема его необходимо отклеивать и менять на новый. Двухкомпонентный калоприемник. Представляет собой основу с клеящейся поверхностью, которая крепится к коже вокруг стомы, и имеет фланцевое соединение в виде кольца. К кольцу присоединяются герметично одноразовые или многоразовые стомные мешки. Такие калоприемники более удобны. Адгезивная основа может оставаться приклеенной к коже несколько дней, а мешки меняются по мере наполнения.
При смене калоприемника проводят туалет кожи вокруг стомического отверстия. После отклеивания адгезивной основы кожа промывается водой с детским мылом или специальным очищающим лосьоном и просушивается салфеткой (не ватой).
В клеящейся пластине нужно вырезать отверстие на 3-4 мм больше диаметра стомы, снять бумажную основу с пластины. На сухую кожу клеится пластина, начиная с нижнего края. Сама стома должна размещаться строго в центре отверстия. Для контроля используется зеркало. Необходимо следить, чтобы на коже не образовывались складки.
Стомный мешок присоединяется к кольцу пластины. Стомированные пациенты меняют мешок 1 или 2 раза в день.
Питание пациентов с колостомой
Особой диеты для стомированных больных нет. Пища должна быть разнообразной и богатой витаминами.
Основные правила для таких пациентов:
Желательно принимать пищу в строго определенное время 3 раза в день. Основной объем пищи должен приходиться на утренние часы, менее плотный по объему обед и облегченный ужин. Пить достаточное количество жидкости (не менее 2 л). Пищу необходимо тщательно пережевывать.
Через несколько месяцев адаптации пациент сам научится определять свой рацион и подбирать те продукты, от которых у него не будет дискомфорта. Первое время желательно питаться продуктами, не содержащими шлаков (отварное мясо, рыба, манная и рисовая каши, картофельное пюре, макароны).
У людей со стомами, также как и у всех, могут быть запоры или поносы. Обычно усиливают перистальтику продукты сладкие, соленые, содержащие клетчатку (овощи, фрукты), черный хлеб, жиры, холодные продукты и напитки. Уменьшают перистальтику и задерживают стул слизистые супы, рис, белые сухари, творог, протертые каши, черный чай.
Следует избегать продуктов, вызывающих повышенное газообразование: бобовые, овощи и фрукты с кожурой, капуста, газированные напитки, сдоба, цельное молоко. Некоторые продукты при переваривании образуют неприятный запах, что очень важно при возможном непроизвольном выделении газов из стомы. Это яйца, лук, спаржа, редис, горох, некоторые сорта сыра, пиво.
Новые продукты в рацион следует вводить постепенно, отслеживая реакцию кишечника на каждый продукт.
Без рецепта врача возможно применение краткосрочными курсами:
Активированного угля (при вздутии живота, для поглощения запахов) по 2-3 таблетки 4-6 раз в день. Пищеварительных ферментов (панкреатин, фестал) – при вздутии, урчании для улучшения процессов пищеварения.
Другие препараты без консультации с врачом применять не рекомендуется.
При появлении раздражения вокруг стомы кожу вокруг нее обрабатывают пастой Лассара, цинковой мазью или специальными мазями по уходу за кожей вокруг стомы.
Средства для стомированных пациентов
Кроме калоприемников современная медицинская индустрия выпускает различные средства для ухода за колостомой. Они призваны максимально улучшить качество жизни таким пациентам, обеспечить им чувство абсолютной полноценности в обществе.
Пасты для придания герметичности соединения калоприемника с кожей (они заполняет малейшие неровности). Смазки с нейтрализатором запаха. Салфетки и лосьоны для очищения кожи вокруг стомы. Специальные заживляющие кремы и мази, применяемые при раздражениях кожи. Анальные тампоны и заглушки. Они применяются для закрытия стомы без калоприемника. Ирригационные системы.
Без калоприемника пациент может обходиться какое-то время (при принятии душа, посещения бассейна, во время секса). Некоторые пациенты, которые научились регулировать свой стул, также могут большую часть времени обходиться без приемника.
Существует также ирригационный способ очистки кишечника – 1 раз в сутки или через день делается очистительная клизма через стому. После этого стому можно закрыть тампоном и обходиться без калоприемника. При этом можно вести достаточно активный образ жизни практически без ограничений.
Реабилитация после колостомии
Через 2-3 месяца при отсутствии осложнений прооперированный пациент может возвратиться к привычной трудовой деятельности, если только она не связана с тяжелым физическим трудом.
Главный момент в реабилитации – это правильный психологический настрой и поддержка близких.
Пациенты со стомами ведут полноценную жизнь, посещают концерты, театры, занимаются сексом, женятся и рожают детей.
В крупных городах есть общества стомированных пациентов, где оказывают всяческую помощь и поддержку таким людям. Большую помощь в поиске информации оказывает интернет, очень важны отзывы пациентов, живущих с колостомой.
Вконтакте